Лечение при менее 25% поражения лёгких после 2 недель коронавируса
Содержание:
- Особенности заболевания
- Поражаются ли легкие, если симптомов нет
- Как протекает пневмония при коронавирусе
- Как распознать болезнь на КТ
- Группы риска
- Причины
- Последствия и осложнения отека легких, профилактика
- Восстановление легких после фиброза дома
- Виды отечности в зависимости от причины
- Степени тяжести болезни
- Советы, как не допустить сильного поражения легких
- Описание процедуры
Особенности заболевания
Пневмония, вызванная коронавирусом, выявляется на рентгеновском снимке или во время проведения компьютерной томографии. Назначают такой вид исследования далеко не всегда, из-за его дороговизны и отсутствия в большинстве больниц аппаратуры. Но такая методика является наиболее информативной. Дает направление на рентгенодиагностику врач, при подозрении на развитие пневмонии.
Также прочитать:Что делает коронавирус с легкими
На снимках может быть изменения легочных полей, условной их делят на 4 степени тяжести
Важно также отследить динамику процесса, какую часть легкого поразила болезнь за последние сутки. Если площадь выросла на четверть, пациент попадает в категорию тяжелых
Рентгенологическое исследование нужно, даже если врач ничего не слышит стетоскопом. При значительных изменениях в легких на снимках, аускультативная симптоматика может быть бедна.
Характерным синдромом на снимке является появление эффекта «матового стекла, что говорит о снижении воздушности легочных полей. Там? где в норме должны быть темные поля с высоким содержанием кислорода, при утолщении или воспалении перегородок, заполнении альвеол жидкостью, появляются посветлевшие участки.
Специалист также обязательно обращает внимание на частоту дыхания, в нормальном состоянии она в пределах 22-30. Если она выше, стоит заподозрить тяжелое течение инфекции и назначить дополнительные исследования
На фоне заболевания у пациента наблюдается снижение артериального давления, ухудшение отделения мочи и ухудшение показателей гемодинамики.
Поражаются ли легкие, если симптомов нет
По мнению С. Бабака, профессора кафедры фтизиатрии и пульмонологии лечебного факультета МГМСУ им. Евдокимова, у пациентов с отсутствием симптоматики есть большой шанс перенести инфекцию без осложнений.
«Если ответ иммунной системы будет адекватным, и это здоровый, крепкий молодой человек без серьезных патологий, то он, в принципе, перенесет все спокойно. Очажок рассосется бесследно, вирус погибнет, и все будет хорошо», – уверен профессор.
На ранних стадиях пневмонии легкие выглядят как «матовое стекло», они словно покрываются мутным беловатым налетом. Но вскоре воспалительный процесс начинает прогрессировать, и легочная ткань уплотняется. Затем наступает время обратного развития: размеры и плотность инфильтратов снижаются, и все проходит.
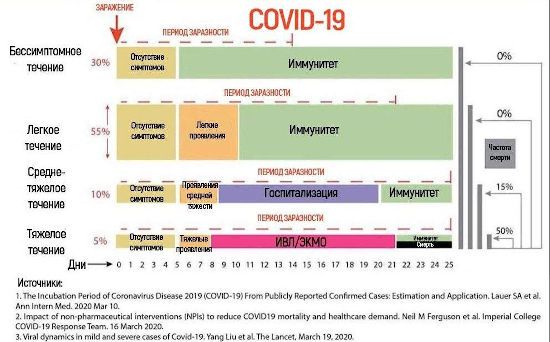 Бессимптомное и легкое течение болезни не влечет за собой тяжелых последствий в виде пневмонии и летального исхода
Бессимптомное и легкое течение болезни не влечет за собой тяжелых последствий в виде пневмонии и летального исхода
Когда очаги «матового стекла» небольшие, то легкое сохраняет свою функциональность, компенсируя ее за счет других участков. Однако при определенных условиях патологический очаг способен распространиться на все легкое.
Свое согласие с профессором Бабаком выразил Е. Шмелев, заслуженный деятель науки России, пульмонолог. Он считает, что клинически симптомы пневмонии проявляются лишь тогда, когда размер воспалительных очагов начинает увеличиваться.
«Симптомы появятся, когда пораженная область достигнет таких размеров, чтобы индивид ощутил это в виде интоксикации и одышки», – сказал доктор Шмелев.
Как протекает пневмония при коронавирусе
Коронавирус в большинстве случаев протекает без пневмонии. Это осложнение встречается у небольшого количества пациентов с ослабленным иммунитетом
Но она отличается от обычной своей разрушительностью, поэтому вирусологи всего мира отмечают важность ее своевременного выявления и начала лечения. Как проявляется заболевание? Больной ощущает следующие признаки:
- Повышение температуры тела до 37,5-38С.
- Боль или першение в горле.
- Навязчивый сухой кашель.
- Потеря чувствительности органов обоняния.
- Сильная головная боль.
- Чувство разбитости и хронической усталости в течение нескольких суток.
Клиника развивается стремительно, после появления первых симптомов начинается интоксикация, температура тела повышается до 40С. Пациент ощущает жар и озноб, его мучает одышка и боль к грудной клетке, повышается потливость, сделать полноценный вдох не получается.
Если пневмония вовремя не лечится, то дыхательная недостаточность нарастает. Появляется цианоз (посинение) носогубного треугольника, форсированное дыхание (в акте вдыхания участвуют межреберные мышцы). Чтобы облегчить вдох человеку нужно принять вынужденное положение тела. Прогрессирование нехватки кислородного обеспечения приводит к сонливости, спутанности сознания, чрезмерном возбуждении, панической атаке или даже обмороку.
 Рентгеновский снимок является эффективным способом выявить пневмонию
Рентгеновский снимок является эффективным способом выявить пневмонию
Как распознать болезнь на КТ
Еще в период январской вспышки эпидемии COVID-19 в Китае доктора быстро обнаружили, что коронавирус поражает легкие. Это выразилось в рентгенограммах и КТ.
При рентгене более крепкие ткани, такие как кости, впитывают лучи. По этой причине они смотрятся белоснежными. Менее плотные, как непосредственно легкие, которые состоят в большей степени из воздуха, выглядят темными. Сероватыми смотрятся ткани, которые отчасти удерживают радиоизлучение.
SuperJob выяснил, какая доля компаний готова провести вакцинацию для работников
Работающих дистанционно защитят: депутаты одобрили закон об удаленке
Компания Foxconn по просьбе Apple перемещает часть производства во Вьетнам
Группы риска
Склонность к формированию вирусной пневмонии при COVID-19 является особенностью вируса SARS-CoV-2. Однако у одних групп людей эта особенность не реализуется, у других коронавирус часто вызывает воспаление легких средней степени тяжести, у третьих оно быстро переходит в тяжелую форму. Как уже отмечалось, это зависит от многих факторов, но можно выделить несколько групп людей, у которых риск развития коронавирусной пневмонии наиболее высок. К ним относятся пациенты со следующими патологиями:
- Тяжелые декомпенсированные острые и хронические заболевания. Локализация патологии имеет второстепенное значение, так как при декомпенсированном процессе страдает весь организм в целом.
- Заболевания дыхательной и сердечно-сосудистой систем. Болезни данных локализаций повышают риск при COVID-19 любой степени тяжести, так как проблема напрямую или косвенно связана с точкой приложения вируса.
- Сахарный диабет. Установлено, что данная патология значительно усугубляет течение коронавирусной инфекции. Следует заметить, что имеет значение и степень компенсации СД, и стаж заболевания. Но практически у всех больных сахарным диабетом, болеющих коронавирусом, почти всегда возникает пневмония. Такое негативное влияние прежде всего связано с поражением кровеносных сосудов.
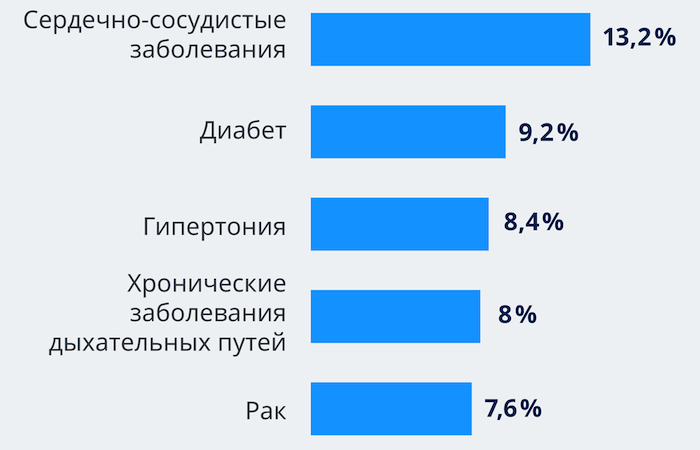 Уровень смертность у больных коронавирусом с хроническими патологиями (по данным ВОЗ от 02.2020)
Уровень смертность у больных коронавирусом с хроническими патологиями (по данным ВОЗ от 02.2020)
Кроме того, часто развивается вирусная пневмония у лиц;
- получивших большую инфицирующую дозу вируса;
- зараженных более агрессивным L-подтипом коронавируса;
- курящих;
- с длительно текущей коронавирусной инфекцией (более 2-х недель), без положительной динамики;
- при наслоении бактериальной инфекции на COVID-19;
- не знающих о своем диагнозе (если человек не обращался за медицинской помощью и не был тестирован на коронавирус);
- не обращающихся за профессиональной медицинской помощью и занимающихся самолечением.
Не обязательно у всех людей из этих групп коронавирус вызывает тяжелое заболевание, но, исходя из опыта мировой медицины, они имеют больший риск развития пневмонии и должны помнить об этом.
Причины
Пневмосклероз может быть исходом целого ряда воспалительных/деструктивных заболеваний легких (хроническая пневмония, абсцессы, плевриты), специфических заболеваний (туберкулез), фиброзирующего альвеолита, профессиональных заболеваний (пневмокониозы), лучевого поражения, травматических повреждений ткани легких и др.
Заболевания легких:
- Пневмонии. Среди инфекционных заболеваний легких ведущая роль принадлежит хроническим пневмониям различного генеза (бактериальная, микотическая, туберкулезной этиологии, болезнь легионеров, цитомегаловирусная инфекция, хламидийная пневмония), которые зачастую осложняются эмпиемой плевры, абсцессом легкого, разрешающиеся с образованием пневмосклероза.
- Хроническая обструктивная болезнь легких, в том числе бронхиальная астма, при которых воспалительный процесс сопровождаются выраженным изменением строения стенки бронхов с развитием пневмосклероза.
- Пылевые профессиональные заболевания легких (пневмокониозы). Обусловлены длительным вдыханием различных видов агрессивной пыли: кремниевой/угольной пыли (силикоз); цементной, асбестовой, тальковой, каолиновой пыли (силикатозы); пыли алюминия, бериллия, железа (металлокониозы) и др. Протекают в начальных стадиях заболевания по типу хронического бронхиолита/прогрессирующего альвеолита, переходящего в пневмосклероз.
- Легочная форма саркоидоза сопровождается грубыми нарушениями строения легких, формированием бронхоэктазов и стенозов бронхов с постепенным развитием распространенного пневмосклероза с тяжелой дыхательной недостаточность.
- Аллергические заболевания легких (аллергический экзогенный альвеолит, пневмонит гиперсенситивный). Заболевания иммунопатологического характера, развивающиеся при вдыхании антигена, чаще органической пыли или паров — соли тяжелых металлов, полиуретан, красители, фунгициды.
- Идиопатический фиброзирующий альвеолит. Характеризуется прогрессирующим нарушением строения легочных структур, диффузным утолщением межальвеолярных перегородок, формированием кистозных полостей, приводящих к развитию диффузного пневмосклероза.
- Операции на легких, осложнением которых является избыточное диффузное склерозирование межальвеолярных перегородок.
Заболевания других систем и органов:
- Активный хронический гепатит.
- Системные аутоиммунные заболевания: системная красная волчанка, склеродермия, болезнь Бехтерева, ревматоидный артрит. Для системных заболеваний в принципе характерны фибротические изменения в силу повышения функции фибробластов в тканях различных органов, в том числе и в легких.
- Болезни сердца и сосудов (врожденные/приобретенные пороки сердца, сопровождающиеся легочной гипертензией) — для них характерен диффузный пневмосклероз кардиоваскулярного происхождения.
Общие причины:
- Лучевая терапия, одним из осложнений которой является постлучевой пневмосклероз легких. Развивается чаще при раке молочной железы/лимфогранулематозе после облучения зоны средостения. Частота я осложнений определяется суммарной очаговой дозой. Лица 65-70 лет осложнения имеют в 1,5 раза чаще, чем пациенты в возрасте 40-60 лет.
- Токсическое поражение (вдыхание отравляющих веществ). Токсический диффузный пневмосклероз часто развивается при воздействии боевых отравляющих газов, кислорода и озона в высоких концентрациях, смога, промышленных поллютантов, длительного вдыхания сигаретного дыма. При этом, имеет значение не только вдыхание токсических веществ, но и их экспозиция и индивидуальной чувствительностью к ним.
- Прием лекарственных препаратов: Метисергид, Метотрексат, Проктолол, Амиодарон, Пропранолол. Пневмосклероз может развиваться в виде отдаленного осложнения.
Последствия и осложнения отека легких, профилактика
Вне зависимости,какие причины и условия повлекли отек легких, прогноз, как правило, не утешительный: если наблюдается острый альвеолярный отек легких, то смертность достигает пятидесяти процентов.
Но даже если синдром удалось успешно купировать, все равно есть вероятность ишемического поражения внутренних органов, пневмосклероза, застойной пневмонии. Если причина вызвавшая отек не найдена и не устранена, возрастает риск его повторения.
Профилактика синдрома нацелена в первую очередь на своевременное нахождение и лечение первопричины. Для этого нужно регулярно проходит медицинские осмотры.
В свою очередь вы себе можете помочь тем, что будете заниматься физкультурой, правильно питаться (не переедать, употреблять достаточное количество белков и витаминов), отказаться от употребления наркотических средств (сигарет, алкоголя и др.) избегать эмоциональных потрясений.
Отёк лёгких – синдром, возникающий внезапно, характеризуется, накоплением жидкости в лёгких (в интерстиции, лёгочных альвеолах), с последующим нарушением газообмена в лёгких и развитие гипоксии (недостаток кислорода в крови), проявляющееся цианозом (синюшностью) кожи, тяжёлым удушьем (нехватка воздуха).
Отек легких может развиваться не только при левожелудочковой недостаточности, но и при пневмониях, появлении инородных тел в бронхах, резком снижении атмосферного давления. Отек легких — это острое состояние, требующее неотложной помощи, так как симптоматика развивается настолько бурно, что неблагоприятный исход может наступить довольно быстро. Внезапно, нередко в ночное время, на фоне приступа стенокардии у больного возникает резкая одышка (вплоть до удушья), появляется сухой кашель, который быстро сменяется влажным с отделением пенистой кровянистой мокроты. Больной принимает вынужденное полусидячее или сидячее положение, опустив ноги, упираясь руками в кровать, стул, в дыхании участвуют вспомогательные мышцы. Наступает общее возбуждение, появляется чувство страха смерти. Кожные покровы становятся цианотичными. В легких по всем полям выслушиваются влажные разнокалиберные хрипы, частота дыхательных движений увеличивается до 40—45 дыхательных движений в минуту.
Лёгкие – это парный орган, который участвует в обмене газов, между кровью и легочной альвеолой. В газообмене участвуют: стенки легочных альвеол (тонкостенный мешок) и стенки капилляров (окружающие альвеолы). Отёк лёгких развивается, в результате перехода жидкости из легочных капилляров (из-за повышенного давления или низкого уровня белка крови) в альвеолы лёгких. Лёгкие, наполненные водой, теряют свою функциональную способность.
Отёк лёгких, в зависимости от вызвавших причин, бывает двух типов:
- Гидростатический отёк – развивается в результате заболеваний, которые приводят к повышению внутрисосудистого гидростатического давления и выходу жидкой части крови из сосуда в интерстициальное пространство, а в последующем и в альвеолу;
- Мембранозный отёк – развивается в результате действия токсинов (эндогенных или экзогенных), которые нарушают целостность стенки альвеолы и/или стенки капилляра, с последующим выходом жидкости во внесосудистое пространство.
Чаще встречается первый тип отёка лёгких, это связано с высокой частотой сердечно — сосудистых заболеваний, одним из которых, является ишемическая болезнь сердца (инфаркт миокарда).
Течение отека легких всегда тяжелое, прогноз очень серьезен. Даже при положительном результате при лечении всегда возможен рецидив состояния.
Восстановление легких после фиброза дома
Виды отечности в зависимости от причины
Все отеки легких можно условно разделить на группы в зависимости от причины их развития. Есть 2 вида отеков:
- кардиогенный (сердечный). Во время него развивается левожелудочковая недостаточность, а также происходит застой крови в легких. Чтобы определить, что отек произошел вследствие болезней сердца, необходимо измерить капиллярное давление легких. Оно должно превышать 30 мм рт.ст.
- некардиогенный. Он происходит реже. Выделяют 8 подвидов (Табл. 1).
Таблица 1 – Виды некардиогенного отека и их причины
| Название подвида | Причины и проявления |
|---|---|
| Шоковый | В кровеносных сосудах, объединяющих сердце и легкие, образуется застой. Это происходит из-за ухудшения работы левого желудочка на фоне шокового состояния. В итоге внутрисосудистое гидростатическое давление увеличивается, а часть отечной жидкости перетекает из сосудов в ткани легких |
| Раковый | Развивается у людей, имеющих злокачественное образование в легких. При этом заболевании лимфоузлы не выполняют свои функции (не удаляют избыточную жидкость из легких) должным образом. Из-за этого происходит закупорка лимфатических узлов. Вследствие этого в альвеолах начинает накапливаться транссудат |
| Высотный | Он развивается во время подъема на возвышенность. Этот отек характеризуется высоким давлением в сосудах, а также проницаемостью капилляров, возникающей по причине кислородного голодания. Возникает такой отек крайне редко |
| Токсический | Сначала взрослый человек начинает кашлять, у него появляется чувство отдышки, возникает слезотечение. Все это происходит вследствие того, что ядовитые газы или пары попали в нижние дыхательные пути. Этот подвид отека протекает очень тяжело, возможен летальный исход на фоне него. Это связано с тем, что из-за вдыхания токсичных паров, продолговатый мозг начинает хуже работать и впоследствии может остановиться сердце или дыхание. |
| Травматический | Развивается из-за дефектов оболочки, покрывающей легкое. Обычно этот отек развивается на фоне такого заболевания, как пневмоторакс. Во время него повреждаются капилляры, располагающиеся рядом с альвеолами. Вследствие этого в альвеолы попадают красные кровяные тельца, а также жидкая часть крови |
| Аллергический | Развивается у людей, имеющих сверхчувствительность к каким-либо аллергенам. Так, он может возникнуть из-за укуса ос или пчел. Кроме того, отек легкого может возникнуть и при переливании крови. При таком отеке аллерген требуется удалить из организма человека незамедлительно. Иначе может произойти анафилактический шок, который непременно стает причиной смерти |
| Нейрогенный | Во время него возникают спазмы в венах. Из-за нарушения иннервации сосудов органов дыхания увеличивается гидростатическое давление во внутрисосудистом пространстве. Потом плазма начинает вытекать из кровяного русла. Сначала она попадает интерстиций, а потом в альвеолы |
| Аспирационный | Если содержимое желудка попадет в бронхи, то возникнет обструкция дыхательных путей. Она же приведет к усилению проницаемости мельчайших кровеносных сосудов. Из них плазма начнет вытекать в легочные альвеолы |
Степени тяжести болезни
Согласно выражености клинических проявлений определяют три степени тяжести пневмонии:
- Легкую степень тяжести характеризуют слабые признаки интоксикации с температурой тела до 38 градусов, с частотой дыхания (ЧД) до 25 движений, ясным сознанием и нормальным АД, лейкоцитоз.
- Средняя степень классифицируется при умеренной интоксикации с температурой тела выше 38 градусов, ЧД — 25-30, ЧСС до 100 ударов за минуту, потливости, некотором снижении АД, увеличении числа лейкоцитов в ОАК со сдвигом формулы влево.
- Тяжелой степенью считаются показатели ярко выраженой интоксикации с температурой тела выше 39 градусов, ЧД более 30, ЧСС более 100 ударов, помутнение сознания с бредом, сильное снижение АД, дыхательная недостаточность, выраженный лейкоцитоз, морфологические изменения нейтрофилов (зернистость), возможно снижение числа лейкоцитов.
В настоящее время чаще выделяют всего две степени тяжести заболевания: нетяжелую и тяжелую. Для выявления тяжелой степени используют шкалы оценки тяжести течения болезни: PSI, ATS, CURB-65 и др.
Принцип этих шкал заключается в выявлении группы риска неблагоприятного прогноза среди пациентов с пневмонией. На рисунке ниже приведена шкала ATS для выявления тяжелого течения заболевания.
На территории РФ с учетом недостатков американских и европейских шкал, а также с учетом российской специфики для оценки состояния пациента разработаны критерии Российского респираторного общества (рисунок ниже).
На территории РФ с учетом недостатков американских и европейских шкал, а также с учетом российской специфики для оценки состояния пациента разработаны критерии Российского респираторного общества (рисунок ниже).
Пневмония расценивается, как тяжелая при наличии хотя бы одного критерия
Отдельно стоит упомянуть о ряде факторов, при которых пневмония протекает тяжелее
- Пневмония развивается на фоне сопутствующих заболеваний. При этом ослабляется иммунитет, заболевание возникает чаще (в среднем по сравнению с другими категориями), а выздоровление наступает позднее. Особенно это касается пациентов с хроническими болезнями органов дыхания, сердечно-сосудистой системы, алкоголизмом и сахарным диабетом.
- Тип возбудителя. При поражении грамотрицательной флорой вероятность летального исхода значительно выше.
- Чем больший объем тканей легкого подвержен воспалительному процессу, тем более тяжелое состояние у пациента.
- Способствует развитию тяжелой степени заболевания несвоевременное обращение и диагностика.
- Пневмония тяжелого течения часто возникает у лиц без определенного места жительства или проживающих в плохих условиях, безработных или с низкими доходами.
- У людей старше 60 лет и новорожденных чаще встречается пневмония тяжелой степени.
Советы, как не допустить сильного поражения легких
Совет №1
Репликация вирионов начинается примерно спустя неделю после инфицирования, но симптомы могут появиться уже на 2-й день. Они практически не отличаются от обычных проявлений простуды и начинаются с кашля, чаще сухого, заложенности носа, болей в горле. Многие жалуются на потерю обоняния и вкуса.
Важно не оставлять без внимания эти признаки, так как в считаные дни они способны стать намного неприятнее. Поднимется температура, появится одышка и боль в груди при приступах кашля, обильное потоотделение
Совет №2
Если пневмония уже началась, то характерным симптомом является желание больного лежать на стороне пораженного легкого. Кроме того, бледнеет кожа, падает давление, нередки случаи расстройства пищеварения. Больные могут жаловаться на тошноту, рвоту, понос и боль в животе. При наличии подобных признаков нужно срочно обратиться за медицинской помощью и начать лечение.
Описание процедуры
Проведение КТ легких при коронавирусе не требует специальной подготовки. Рекомендуется надеть защитную маску, одежду снимать необязательно, но на ней не должно быть металлических предметов – пуговиц, заклепок, молний, каких-либо украшений. Цепочку из любого металла также необходимо снять.
Внимание! Бюстгальтер «на косточках» или с металлическими крючками-застежками врач тоже попросит снять.
Томографическое устройство представляет собой движущуюся кушетку, которая «едет» по тоннелю. Человек должен лежать неподвижно и по сигналу задержать дыхание на вдохе, затем на выдохе. Вокруг кушетки вращаются датчики рентгена, послойно фиксирующие строение легких. Изображение передается на компьютер, где происходит обработка данных спирального сканирования.
Если обычный рентген показывает двухмерное изображение, то при КТ оно получается объемным
КТ — это обследование, которое проводится с помощью рентгеновских лучей. Но если при обычном рентгене лучи проходят сквозь тело и фокусируются на пленке или пластине, давая двухмерное изображение, то при выполнении КТ изображение получается объемным.
Длительность самой процедуры – примерно минута, на составление заключения может потребоваться от 5 минут до часа. На руки пациенту выдается снимок и описание к нему.
С контрастом или без
В большинстве случаев КТ делают без введения контрастного вещества. Цветовое усиление требуется при необходимости более детального обследования – например, если имеются признаки онкологического процесса. Контрастирование поможет сделать границы новообразования более четкими и определить его размеры, а также выяснить степень повреждения окружающих тканей.
Для контрастности применяется препарат на основе йода, обычно его вводят в середине процедуры уже после выполнения серии послойных снимков.