Хронический лимфолейкоз: причины, симптомы, продолжительность жизни и особенности лечения
Содержание:
- Диета
- Лимфолейкоз причины
- Симптомы
- Лечение хронического лимфолейкоза
- Что такое лимфолейкоз и каковы причины его появления?
- Прогноз и продолжительность жизни
- Лечение
- Диагностика
- Причины появления заболевания
- Прогноз
- Другие заболевания из группы Болезни крови, кроветворных органов и отдельные нарушения, вовлекающие иммунный механизм:
- Лечение хронического лимфолейкоза
- Лечение патологии
- Последствия и осложнения
- Диагностика хронического лимфолейкоза
- Симптомы лимфолейкоза
- Симптомы хронического лимфолейкоза
- Классификация
- Симптомы хронического лимфолейкоза
- Причины возникновения острых лимфолейкозов
- Общая характеристика заболевания
- Осложнения
- Классификация хронического лимфолейкоза
- Итоги
Диета
Правильное питание при лимфолейкозе хроническом позволяет поддерживать здоровье больного. Питание должно быть сбалансированным по основным веществам. Больные нуждаются в полноценной белковой пище, особенно после химиотерапии. Можно употреблять нежирное мясо, птицу, рыбу, молочные продукты. Источниками растительного белка являются орехи, соевые продукты и другие бобовые, которые можно умеренно употреблять при хорошей переносимости (при отсутствии вздутия кишечника).
Углеводы являются источником энергии, поэтому для восполнения энергетических затрат больные должны употреблять преимущественно сложные углеводы: фрукты, хлеб, овощи, злаки. Жиры в рационе должны быть представлены растительным маслом (полезны масла холодного отжима с высоким содержанием омега-3 жирных кислот — льняное), орехами, рыбьим жиром. В рационе должны преобладать овощи, фрукты и продукты из цельного зерна. В каждый прием пищи нужно включать 150 г овощей или фруктов (общее количество за день 500-600 гр). По рекомендации врача в рацион пациента может быть дополнительно введен комплекс витаминов и микроэлементов.
Общие принципы питания выглядят так:
- Увеличить потребление злаков, фруктов, овощей, орехов.
- Преимущественное употребление рыбы и полезных масел.
- Дробное питание.
- Следить за питьевым режимом. При отсутствии противопоказаний употреблять очищенную воду до 2 л в день.
- Отказаться от тугоплавких жиров.
- Ограничить употребление простых углеводов (сахар, конфеты, варенье, джемы, сладкая выпечка).
- Исключить жареную и копченую продукцию.
- Недопустимо употребление продуктов с пищевыми добавками.
Лимфолейкоз причины
Чаще всего точно определить, что могло послужить причиной начала лимфолейкоза, не представляется возможным. Но многолетние исследования в этой области позволили выделить основные факторы, которые способствуют развитию заболевания.
Имеются данные о случаях семейного заболевания лемфолейкозом. Это свидетельствует о генетической предрасположенности к данному заболеванию. Также ученые выделили ряд врожденных патологий, наличие которых повышает риск развития лимфолейкоза. К ним относятся: синдром Дауна, агранулоцитоз, синдром Вискотта-Олдрича и другие.
Вирусы могут провоцировать ряд гематологических злокачественных заболеваний, в том числе и лимфолейкозы. Исследования на коровах, приматах подтвердили, что вызывать болезнь могут как РНК-, так и ДНК-вирусы. Точное подтверждение получили данные о провоцировании вирусом Т-клеточных лимфом. Вирус Эпштейн-Барра способствует развитию В-клеточного острого лимфолейкоза.
Малые дозы ионизирующего излучения не приводят к болезни кроветворной системы, однако лимфолейкозы возникают при высоких дозах облучения, как одно из проявлений лучевой болезни. Лучевая терапия онкологических заболеваний в 10 процентах случаев приводит к лимфолейкозам.
Химиотерапия онкобольных также может быть причиной возникновения данного злокачественного гематологического заболевания.
Бензол, пестициды и другие химические вещества в разы повышают риск лимфолейкоза.
В некоторых изданиях публикуются данные о влиянии курения на процесс окногенеза лимфолейкоза.
В результате комбинации перечисленных факторов происходят мутации в клетках лимфоидной ткани. В последующем эти клетки имеют неконтролируемый рост и размножение. Клетки теряют возможность переходить в более зрелые формы. Иммунная система не может истреблять злокачественно измененные кровяные тельца. Измененные клетки выходят в кровь из костного мозга и заселяют ткани и органы: селезенку, лимфатические узлы, печень и др. В это время происходит выселение других клеток кроветворной системы из костного мозга. Преобладающим становится злокачественный росток. В данных условиях угнетения иммунной системы, человек страдает различными инфекционными заболеваниями, которые могут привести к летальному исходу.
Симптомы
Болезнь протекает очень медленно, часто на начальных стадиях она бессимптомна, ее можно обнаружить лишь при проведении анализа крови. Первые симптомы возникают на поздних стадиях, когда количество атипичных клеток намного больше, чем нормальных – уровень лимфоцитов может подняться до 98 % (нормальный уровень 19-37 %). Эти новые лимфоциты не выполняют свои функции, а значит, иммунитет, несмотря на большое их содержание в крови, сильно понижен. Из-за этого хронический лимфолейкоз сопровождается заболеваниями различной природы (вирусной, бактериальной, грибковой) и протекают они намного тяжелее, чем у здоровых людей.
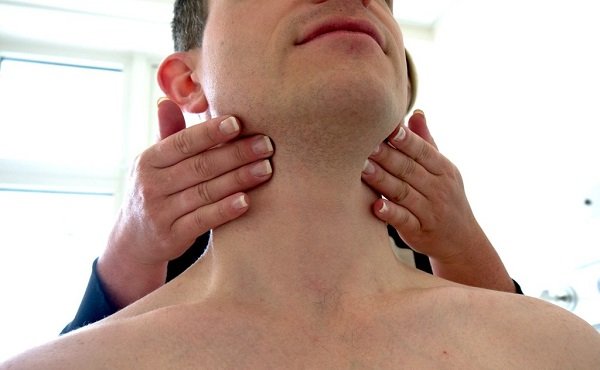 Пальпация выявляет безболезненные подвижные эластичные образования, которые не связаны с кожей или другими тканями. Диаметр этих узлов может быть от 0,5 до 5 см, иногда крупнее. Совсем крупные лимфоузлы могут выбухать, образовывая видимый косметический дефект. Сильное увеличение селезенки, печени и висцеральных лимфоузлов может сдавливать прочие внутренние органы, что вызывает различные функциональные нарушения.
Пальпация выявляет безболезненные подвижные эластичные образования, которые не связаны с кожей или другими тканями. Диаметр этих узлов может быть от 0,5 до 5 см, иногда крупнее. Совсем крупные лимфоузлы могут выбухать, образовывая видимый косметический дефект. Сильное увеличение селезенки, печени и висцеральных лимфоузлов может сдавливать прочие внутренние органы, что вызывает различные функциональные нарушения.
Кроме этого, больные с таким диагнозом могут испытывать снижение работоспособности и беспричинную утомляемость.
На более поздних стадиях развития лейкоза могут отмечаться: снижение веса, повышенное потоотделение (особенно ночью), незначительное повышение температуры.
Могут часто развиваться простудные заболевания, цистит, уретрит, присутствует склонность к образованию гнойников и нагноению ран.
Причиной смерти обычно становятся тяжелые инфекционные болезни, воспаления легких, которые сопровождаются спаданием легочной ткани и нарушениями вентиляции. У некоторых пациентов может возникнуть экссудативный плеврит, осложненный разрывом лимфатического протока, опоясывающий лишай, становящийся в тяжелых случаях генерализованным (он захватывает всю поверхность кожи и слизистые).
Другие симптомы – расстройство слуха, шум в ушах — вызываются осложнениями болезни (инфильтрацией преддверно-улиткового нерва).
В терминальной стадии может выявляться инфильтрация мозговых оболочек, нервных корешков и мозгового вещества. Возможна трансформация заболевания в синдром Рихтера, который характеризуется скорым ростом лимфоузлов и возникновением очагов за границами лимфатической системы. До появления лимфомы доживает порядка 5% больных. Обычно умирают от кровотечений, инфекционных осложнений, анемии. У некоторых пациентов с хроническим лимфолейкозом возникает тяжелая почечная недостаточность.
Лейкоз подразделяется по стадиям развития с соответствующей симптоматикой:
| Стадии по Rai | Стадии по Binet |
|---|---|
| 0 — лимфоцитоз в периферической крови, симптомы отсутствуют, выживаемость — свыше 10 лет | А – гемоглобин больше 100 г/л, тромбоциты — более 100×10 9 /л, меньше 3 зон поражения*, выживаемость свыше 10 лет |
| I – лимфоцитоз, с увеличением лимфоузлов, выживаемость — около 7 лет | В — гемоглобин и тромбоциты как при стадии А, больше 3 зон поражения, выживаемость — около 7 лет |
| II – лимфоцитоз, с увеличением селезёнки (печени), увеличением лимфоузлов, выживаемость — около 7 лет | С — гемоглобин меньше 100 г/л, тромбоциты — меньше 100×10 9 /л, количество зон поражения — любое, выживаемость около 1,5 лет |
| III – лимфоцитоз, гемоглобин снижен (менее 100г/л), есть увеличение лимфоузлов, печени, селезёнки, выживаемость — около 1,5 лет | *зоны поражения – шея, голова, селезёнка, печень, подмышечные и паховые области. |
| IV – лимфоцитоз с тромбоцитопенией, имеется анемия, увеличены лимфоузлы, печень, селезёнка, выживаемость около 1,5 лет |
Лечение хронического лимфолейкоза
Хронический лимфолейкоз – системное заболевание, в связи с чем лучевая терапия в его лечении не применяется. Лекарственная терапия включает в себя использование нескольких групп препаратов.
Гормоны кортикостероиды
Кортикостероиды угнетают развитие лимфоцитов, поэтому могут быть задействованы в комплексной терапии хронического лимфолейкоза. Но в настоящее время они применяются редко, что обусловлено большим количеством серьезных осложнений, ставящих под сомнение целесообразность их использования.
Алкилирующие препараты
Среди алкилирующих средств наибольшей популярностью в лечении хронического лимфолейкоза пользуется Циклофосфамид. Он показал хорошую эффективность, однако также может провоцировать серьезные осложнения. Применение препарата нередко приводит к резкому снижению уровня эритроцитов и тромбоцитов, что чревато тяжелыми анемиями и кровотечениями.
Препараты алкалоидов барвинка
Основным препаратом из этой группы является Винкристин, блокирующий деление раковых клеток. Препарат оказывает ряд побочных действий, таких как невралгии, головные боли, повышение артериального давления, галлюцинации, нарушения сна и потеря чувствительности. В тяжелых случаях наблюдаются судороги или паралич мышц.
Антрациклины
Антрациклины представляют собой препараты с двойным механизмом действия. С одной стороны, они разрушают ДНК раковых клеток, вызывая их гибель. С другой стороны, образуют свободные радикалы, которые делают тоже самое. Такое активное воздействие, как правило, помогает добиться хороших результатов.
Однако применение препаратов данной группы нередко вызывает осложнения со стороны сердечно-сосудистой системы в виде нарушения ритма, недостаточности и даже инфаркта миокарда.
Аналоги пуринов
Аналоги пуринов – антиметаболиты, которые, встраиваясь в обменные процессы, нарушают их нормальное течение.
В случае с раковыми заболеваниями они блокируют образование ДНК в клетках опухоли, следовательно, тормозят процессы роста и размножения.
Важнейшее преимущество данной группы препаратов – относительно легкая переносимость. Лечение, как правило, дает хороший эффект, при этом пациент не страдает от серьезных побочных эффектов.
Моноклональные антитела
Препараты, относящиеся к группе «моноклональные антитела», считаются на данный момент наиболее эффективными средствами для лечения хронического лимфолейкоза.
Механизм их действия заключается в том, что при связывании антигена и антитела клетка получает сигнал к смерти и погибает.
Единственную опасность представляют побочные эффекты, наиболее тяжелым из которых становится снижение иммунитета. Это создает высокий риск возникновения инфекций, вплоть до генерализованных форм в виде сепсиса. Такое лечение должно осуществляться только в специализированных клиниках, где оборудованы стерильные палаты и риск инфицирования минимален. В подобных условиях пациенту рекомендуется находиться не только непосредственно во время терапии, но и в течение двух месяцев после ее завершения.
Что такое лимфолейкоз и каковы причины его появления?
Это раковое заболевание, при котором поражаются лейкоциты, костный мозг, периферическая кровь, и в процесс вовлекаются лимфоидные органы.
Ученые склоняются к тому, что причина заболевания заложена на генетическом уровне. Очень выражена так называемая семейная предрасположенность. Считают, что риск развития болезни у ближайших родственников, а именно у детей, в 8 раз выше. При этом определенного гена, вызывающего заболевание, обнаружено не было.
Недуг наиболее распространен в Америке, Канаде, в Западной Европе. И почти редкостью лимфолейкоз является в странах Азии и Японии. Даже среди представителей азиатских стран, которые родились и выросли в Америке, это заболевание встречается крайне редко. Такие многолетние наблюдения позволили сделать вывод, что факторы окружающей среды на развитие болезни не влияют.
Лимфолейкоз может развиться и как вторичное заболевание после лучевой терапии (в 10% случаев).
Предполагают, что некоторые врожденные патологии могут повлечь развитие болезни: Синдром Дауна, Синдром Вискотта-Олдрича.
Прогноз и продолжительность жизни
Онкологические заболевания по смертности занимают в мире второе место. Доля лимфолейкоза в этой статистике не превышает 2,8%.
Важно!
Острая форма в основном развивается у детей и подростков. Прогноз на благоприятный исход в условиях инновационных технологий лечения очень высокий и составляет более 90%. В возрасте 2-6 лет наступает почти 100% выздоровление. Но должно соблюдаться одно условие ─ своевременное обращение за специализированной медицинской помощью!
Хроническая форма ─ это заболевание взрослых. Наблюдается четкая закономерность развития болезни, связанной с возрастом пациентов. Чем старше человек, тем большая вероятность возникновения рака крови. Например, в 50 лет фиксируется 4 случая на 100 000 человек, а в 80 лет это уже 30 случаев на такое же количество людей. Пик заболевания приходится на 60 лет. Лимфолейкоз чаще встречается у мужчин, это 2/3 всех случаев. Причина такой половой дифференциации не ясна. Хроническая форма неизлечима, но прогноз десятилетней выживаемости составляет 70% (за эти годы болезнь ни разу не дает рецидивов).
Лечение
- Трансплантация (пересадка донорского) костного мозга – единственный метод лечения, позволяющий достичь полного выздоровления при хроническом лимфолейкозе. Выполняется при наличии подходящего донора (чаще всего близкого родственника). Результативность трансплантации выше при молодом возрасте пациента, небольшом количестве выполненных ему переливаний компонентов донорской крови (менее 10). Все остальные методы применяются при невозможности трансплантации костного мозга.
- В начальной стадии заболевания проводится врачебное наблюдение, при необходимости – лечение инфекционных осложнений (антибиотики — лекарственные средства, препятствующие размножению микроорганизмов; противовирусные и противогрибковые средства).
- В развернутой стадии заболевания проводится химиотерапия (применение лекарственных препаратов, губительно действующих на опухолевые клетки). Основной принцип химиотерапии – быстрое освобождение организма от опухолевых клеток с помощью комбинации цитостатических (то есть противоопухолевых) препаратов в достаточных дозах и за определенный отрезок времени. Существуют специальные схемы химиотерапии в зависимости от вида клеток опухоли.
- Применение антител к опухолевым клеткам (особых белков, вызывающих разрушение клеток опухоли) – перспективный метод лечения.
- Применение интерферона (защитного белка с противоопухолевой и противовирусной активностью, повышающего защитные силы организма) эффективно при некоторых видах опухолевых лимфоцитов.
- Лучевая терапия применяется для быстрого уменьшения размеров опухоли, особенно при невозможности воздействия на опухоль химиопрепаратами: например, при снижении количества нормальных клеток крови, разрушении опухолью костной ткани, сдавлении нервов и др.
- Хирургическое удаление лимфоузлов или селезенки проводится по особым показаниям, решение принимается индивидуально у каждого больного.
- Гемостатические (кровоостанавливающие) препараты применяются при кровотечениях.
- Дезинтоксикационные средства (уменьшающие отравляющее влияние опухоли на организм) назначают при больших размерах опухоли.
- Переливание эритроцитарной массы (донорских эритроцитов – красных клеток крови) по жизненным показаниям (то есть при наличии угрозы жизни пациенту). Угрозой жизни пациенту с анемией являются два состояния:
- анемическая кома (утрата сознания с отсутствием реакции на внешние раздражители вследствие недостаточного поступления кислорода к головному мозгу в результате значительного или быстро развившегося снижения количества эритроцитов);
- тяжелая степень анемии (то есть уровень гемоглобина крови ниже 70 г/л, то есть 70 граммов гемоглобина на 1 литр крови).
- Переливание тромбоцитарной массы выполняется при значительном снижении количества тромбоцитов (кровяных пластинок, обеспечивающих начальный этап свертывания крови) и наличии кровотечений.
Диагностика
- Анализ анамнеза заболевания и жалоб (когда (как давно) появились общая слабость, одышка, головокружение, колющие боли в грудной клетке, боли и тяжесть в левом подреберье, увеличение лимфоузлов и др., с чем пациент связывает возникновение этих симптомов).
- Анализ анамнеза жизни. Есть ли у пациента какие-либо хронические заболевания, отмечаются ли наследственные заболевания, имеет ли пациент вредные привычки, принимал ли длительно какие-нибудь препараты, выявлялись ли у него опухоли, контактировал ли он с токсическими (отравляющими) веществами.
- Физикальный осмотр. Определяется цвет кожных покровов (возможна бледность, появление кровоизлияний). При пальпации (прощупывании) определяется увеличение лимфоузлов. При перкуссии (простукивании) выявляется увеличение печени и селезенки. Пульс может быть учащенным, артериальное давление — сниженным.
- Анализ крови. Может определяться снижение количества эритроцитов (красных клеток крови, норма 4,0-5,5х109г/л), уменьшение уровня гемоглобина (особого соединения внутри эритроцитов, переносящего кислород, норма 130-160 г/л). Цветной показатель (отношение уровня гемоглобина, умноженного на 3, к первым трем цифрам количества эритроцитов) обычно остается нормальным: в норме этот показатель 0,86-1,05. Количество лейкоцитов (белых клеток крови, норма 4-9х109г/л) может быть повышенным (чаще всего), нормальным или сниженным. Определяется повышение содержания лимфоцитов (особого вида лейкоцитов). Появляются тени Боткина-Гумпрехта (ядра раздавленных стеклом (при изготовлении мазка крови) нестойких опухолевых лимфоцитов). Количество тромбоцитов (кровяных пластинок, склеивание которых обеспечивает начальный этап свертывания крови) остается нормальным или становится сниженным (норма 150-400х109г/л).
- Анализ мочи. В моче может появляться кровь при развитии почечного кровотечения или кровотечения из мочевыводящих путей.
- Биохимический анализ крови. Определяется уровень холестерина (жироподобное вещество), глюкозы (простого углевода), креатинина (продукт распада белка), мочевой кислоты (продукт распада веществ из ядра клетки), электролитов (калий, натрий, кальций) для выявления сопутствующего поражения органов.
- Исследование костного мозга, полученного при помощи пункции (прокалывания с извлечением внутреннего содержимого) кости, чаще всего грудины (центральной кости передней поверхности грудной клетки, к которой крепятся ребра), позволяет оценить кроветворение (образование клеток ркови) и выявить характер опухоли крови.
- Трепанобиопсия (исследование костного мозга в его соотношении с окружающими тканями) выполняется при взятии на исследование столбика костного мозга с костью и надкостницей, обычно из крыла подвздошной кости (область таза человека, расположенная наиболее близко к коже) с помощью специального приборы – трепана. Наиболее точно характеризует состояние костного мозга.
- Исследование лимфоузлов проводится двумя путями:
- пункция (прокалывание подозрительного лимфоузла иглой шприца с забором содержимого) – малоинформативный метод;
- хирургическое удаление лимфоузла и его исследование – высоко информативный метод.
- Цитохимические реакции – окрашивание специальными красителями опухолевых клеток для определения их вида.
- Цитогенетическое исследование клеток костного мозга (метод выявления нарушений в хромосомах – особых структурах ядра клетки, состоящих из генов – носителей наследственной информации).
- Люмбальная пункция (взятие для исследования ликвора – спинномозговой жидкости) позволяет определить опухолевое поражение нервной системы.
- Ультразвуковое исследование (УЗИ) внутренних органов оценивает размеры печени, селезенки, почек, их структуру на предмет поражения опухолевыми клетками и наличия кровоизлияний.
- Рентгенография органов грудной клетки позволяет оценить состояние внутригрудных лимфоузлов, легких и сердца.
- Спиральная компьютерная томография (СКТ) – метод, основанный на проведении серии рентгеновских снимков на разной глубине – позволяет получить точное изображение исследуемых органов и оценить распространенность опухолевого процесса.
- Магнитно-резонансная томография (МРТ) – метод, основанный на выстраивании цепочек воды при воздействии на тело человека сильных магнитов – позволяет получить точное изображение исследуемых органов и оценить распространенность опухолевого процесса.
- Электрокардиография (ЭКГ). Определяется увеличение частоты сердечных сокращений, нарушение питания мышцы сердца, реже – нарушения ритма сердца.
Причины появления заболевания
В-клеточный хронический лимфолейкоз – опасный и самый распространенный вид лейкоза
Считается, что В-клеточный хронический лимфолейкоз в основном поражает европейцев в достаточно пожилом возрасте. Мужчины страдают от этой болезни намного чаще, чем женщины — у них эта форма лейкоза встречается в 1.5-2 раза чаще.
Интересно, что у представителей азиатских национальностей, проживающих в Юго-Восточной Азии, это заболевание практически не встречается. Причин этой особенности и чем же так сильно отличаются люди из этих стран на данный момент все еще не установлено. В Европе и Америке среди представителей белого населения процент заболеваемости в год составляет 3 случая на 100 000 населения.
Большое количество случаев регистрируется у представителей одной семьи, что дает основание предполагать, что заболевание передается по наследству и связано с генетическими нарушениями.
Зависимость возникновения болезни от облучения или пагубного влияния загрязнения окружающей среды, негативного действия опасного производства или других факторов на данный момент не доказана.
Симптомы болезни
ХЛЛ – злокачественное онкологическое заболевание
Внешне В-клеточный хронический лимфолейкоз может не проявляться очень долгое время или же на его признаки попросту не обращают внимания из-за смазанности и невыраженности.
Основные симптомы патологии:
- Обычно из внешних признаков больные отмечают немотивированное снижение массы тела при нормальном, здоровом и достаточно калорийном питании. Также могут появиться жалобы на сильное потоотделение, которое появляется буквально при малейшем усилии.
- Следом проявляются симптомы астении — слабость, вялость, быстрая утомляемость, отсутствие интереса к жизни, нарушения сна и нормального поведения, неадекватные реакции и поведение.
- Следующим признаком, на которые обычно реагируют заболевшие люди — это увеличение лимфатических узлов. Они могут быть очень больших размеров, уплотненные, состоящие из групп узлов. На ощупь увеличенные узлы могут быть мягкими или плотными, но сдавления внутренних органов обычно не наблюдается.
- На более поздних этапах присоединяется увеличение печени и селезенки, рост органа ощущается, описывается как чувство тяжести и дискомфорта. На последних стадиях развиваются анемии, появляется тромбоцитопения, возрастает общая слабость, головокружения, внезапные кровотечения.
У больных этой формой лимфолейкоза очень угнетен иммунитет, поэтому они особенно подвержены разнообразным простудным и инфекционным заболеваниям. По этой же причине болезни обычно проходят тяжело, они затяжные и с трудом поддаются лечению.
Из объективных показателей, которые можно зарегистрировать на ранних стадиях болезни, можно назвать лейкоцитоз. Только по этому показателю вкупе с данными полного анамнеза врач может обнаружить первые признаки болезни и начать лечить ее.
Возможные осложнения
Запущенный ХЛЛ – угроза для жизни!
В большинстве своем В-клеточный хронический лимфолейкоз протекает очень медленно и почти не влияет на продолжительность жизни у больных пожилого возраста. В некоторых ситуациях наблюдается достаточно быстрое прогрессирование заболевания, которое приходится сдерживать применением не только лекарственных средств, но и облучением.
В основном же угрозу несут осложнения, вызываемые сильным ослаблением иммунитета. В этом состоянии любая простуда или легкая инфекция может стать причиной очень серьезного заболевания. Переносятся такие болезни очень тяжело. В отличие от здорового человека, пациент, страдающий клеточным лимфолейкозом, очень подвержен любому простудному заболеванию, которое может развиваться очень быстро, протекать в тяжелой форме и давать сильнейшие осложнения.
Опасность могут представлять даже легкие насморки. Из-за слабости иммунитета болезнь может быстро прогрессировать и осложниться гайморитом, отитом, бронхитом, другими заболеваниями. Особую опасность несут пневмонии, они сильно ослабляют больного и могут стать причиной его гибели.
Прогноз
Продолжительность жизни при хроническом лимфолейкозе определяется стадией патологии:
- на нулевой стадии обнаруживается абсолютный лимфоцитоз 5×109/л, который сохраняется на протяжении хотя бы месяц — выживаемость составляет 10 лет и выше;
- на первой стадии абсолютный лимфоцитоз сопровождается увеличением лимфоузлов. Выживаемость, как правило, равняется в среднем 7 годам;
- при ХЛЛ 2 степени возникает абсолютное повышение лимфоцитов, а также увеличиваются печень и селезенка — выживаемость обычно составляет 7 лет;
- 3 стадия характеризуется абсолютным лимфоцитозом, при котором наблюдается падение гемоглобина менее 100г/л — выживаемость составляет чаще всего 1,5 года;
- при 4 стадии абсолютный лимфоцитоз дополняется тромбоцитопенией менее 100×109/л. Средняя выживаемость близится к 1,5 годам.
Стадии по европейской классификации Binet представлены в таблице
| Стадия | Анемия | Увеличение лимфоузлов | Прогноз |
| Стадия А | Выше 100 г/л | В 1-2 областях | Хороший |
| Стадия В | Выше 100 г/л | В 3 и более областях | Средний (более 7 лет) |
| Стадия С | Выше 100 г/л | Любое число зон | Плохой |
Средняя выживаемость при заболевании составляет 15 лет. У 3-10% пациентов возникает синдром Рихтера. В последствия включается нейролейкемия при хроническом лимфолейкозе, т. е. поражение опухолевыми клетками нервной системы. Имеет соответствующую симптоматику.
Способы лечения при ХЛЛ определяются стадией заболевания и включают использование лекарственных средств, а также следование Диете № 5.

Анализ крови при хроническом лимфолейкозе
Предыдущая запись

Причины и лечение лимфаденопатии средостения (медиастинальной)
Следующая запись
Обсуждение: есть 1 комментарий
- Наталья: 12.02.2019 в 03:46
Почему его назвали — хронический лимфолейкоз? Получается, что заболевание лимфоузлов не поддается лечению? Какие-то 10 лет можно поддержать и все. Обычно не лечатся болезни генетического характера. Очевидно происходит сбой в иммунной системе организма.
Ответить
Другие заболевания из группы Болезни крови, кроветворных органов и отдельные нарушения, вовлекающие иммунный механизм:
| B12-дефицитная анемия |
| Анемии, обусловленные нарушением синтеза утилизацией порфиринов |
| Анемии, обусловленные нарушением структуры цепей глобина |
| Анемии, характеризующиеся носительством патологически нестабильных гемоглобинов |
| Анемия Фанкони |
| Анемия, связанная со свинцовым отравлением |
| Апластическая анемия |
| Аутоиммунная гемолитическая анемия |
| Аутоиммунная гемолитическая анемия |
| Аутоиммунная гемолитическая анемия с неполными тепловыми агглютининами |
| Аутоиммунная гемолитическая анемия с полными Холодовыми агглютининами |
| Аутоиммунная гемолитическая анемия с тепловыми гемолизинами |
| Болезни тяжелых цепей |
| болезнь Верльгофа |
| Болезнь Виллебранда |
| болезнь Ди Гулъелъмо |
| болезнь Кристмаса |
| Болезнь Маркиафавы-Микели |
| Болезнь Рандю — Ослера |
| Болезнь тяжелых альфа-цепей |
| Болезнь тяжелых гамма-цепей |
| Болезнь Шенлейн — Геноха |
| Внекостномозговые поражения |
| Волосатоклеточный лейкоз |
| Гемобластозы |
| Гемолитико-уремический синдром |
| Гемолитико-уремический синдром |
| Гемолитическая анемия, связанная с дефицитом витамина Е |
| Гемолитическая анемия, связанная с дефицитом глюкозо-6-фосфатдегидрогеназы (Г-6-ФДГ) |
| Гемолитическая болезнь плода и новорожденного |
| Гемолитические анемии, связанные с механическим повреждением эритроцитов |
| Геморрагическая болезнь новорожденных |
| Гистиоцитоз злокачественный |
| Гистологическая классификация лимфогранулематоза |
| ДВС-синдром |
| Дефицит К-витаминзависимых факторов |
| Дефицит фактора I |
| Дефицит фактора II |
| Дефицит фактора V |
| Дефицит фактора VII |
| Дефицит фактора XI |
| Дефицит фактора XII |
| Дефицит фактора XIII |
| Железодефицитная анемия |
| Закономерности опухолевой прогрессии |
| Иммунные гемолитические анемии |
| Клоповое происхождение гемобластозов |
| Лейкопении и агранулоцитозы |
| Лимфосаркомы |
| Лимфоцитома кожи (болезнь Цезари) |
| Лимфоцитома лимфатического узла |
| Лимфоцитома селезенки |
| Лучевая болезнь |
| Маршевая гемоглобинурия |
| Мастоцитоз (тучноклеточный лейкоз) |
| Мегакариобластный лейкоз |
| Механизм угнетения нормального кроветворения при гемобластозах |
| Механическая желтуха |
| Миелоидная саркома (хлорома, гранулоцитарная саркома) |
| Миеломная болезнь |
| Миелофиброз |
| Нарушения коагуляционного гемостаза |
| Наследственная a-fi-липопротеинемия |
| Наследственная копропорфирия |
| Наследственная мегалобластная анемия при синдроме Леш — Найана |
| Наследственные гемолитические анемии, обусловленные нарушением активности ферментов эритроцитов |
| Наследственный дефицит активности лецитин-холестерин-ацилтрансферазы |
| Наследственный дефицит фактора X |
| Наследственный микросфероцитоз |
| Наследственный пиропойкилоцитоз |
| Наследственный стоматоцитоз |
| Наследственный сфероцитоз (болезнь Минковского-Шоффара) |
| Наследственный эллиптоцитоз |
| Наследственный эллиптоцитоз |
| Острая перемежающаяся порфирия |
| Острая постгеморрагическая анемия |
| Острые лимфобластные лейкозы |
| Острый лимфобластный лейкоз |
| Острый лимфобластный лейкоз |
| Острый малопроцентный лейкоз |
| Острый мегакариобластный лейкоз |
| Острый миелоидный лейкоз (острый нелимфобластный лейкоз, острый миелогенный лейкоз) |
| Острый монобластный лейкоз |
| Острый промиелоцитарный лейкоз |
| Острый промиелоцитарный лейкоз |
| Острый эритромиелоз (эритролейкоз, болезнь Ди Гульельмо) |
| Отдельные формы лейкозов |
| Пароксизмалъная холодовая гемоглобинурия |
| Пароксизмальная ночная гемоглобинурия (болезнь Маркьяфавы-Микели) |
| Парциальная красноклеточная аплазия |
| Патологическая анатомия поражения оболочек |
| Плазмоклеточный острый лейкоз |
| Полиорганная недостаточность |
| Поражение нервной системы |
| Порфирии |
| Принципы разделения злокачественных и доброкачественных опухолей системы крови |
| Приобретенные геморрагические коагулопатии |
| Причины гемобластозов |
| Пролимфоцитарный лейкоз |
| Ретикулез (ретикулогистиоцитоз, нелипидный ретикулоэндотелиоз, болезнь Абта-Леттерера-Сиве) |
| Серповидно-клеточная анемия |
| Серповидно-клеточная анемия |
| Синдром Дайемонда — Блекфана |
| Сублейкемический миелоз |
| Т-клеточный лейкоз-лимфома взрослых |
| Талассемия |
| Талассемия |
| Тромбофилий, связанные с дефицитом антитромбина III |
| Тромбоцитопатии |
| Тромбоцитопении |
| Фолиеводефицитная анемия |
| Хроническая лучевая болезнь |
| Хронический лимфолейкоз |
| Хронический лимфоцитарный лейкоз |
| Хронический мегакариоцитарный лейкоз |
| Хронический миелоидный лейкоз |
| Хронический миелолейкоз |
| Хронический моноцитарный лейкоз |
| Хронический моноцитарный лейкоз |
| Хронический эритромиелоз |
| Цитостатическая болезнь |
| Энтеропатии и кишечный дисбактериоз |
| Эритремия |
| Эритремия (истинная полицитемия, эритроцитоз, болезнь Вакеза) |
| Эритропоэтическая копропорфирия |
| Эритропоэтическая протопорфирия |
| Эритропоэтические уропорфирии |
| Ювенильный миеломоноцитарный лейкоз |
Лечение хронического лимфолейкоза
Течение ХЛЛ неоднородно, поэтому подход к лечению в каждом случае индивидуален и учитывает особенности состояния пациента. Может наблюдаться волнообразный характер течения ХЛЛ с периодами накопления и спонтанной регрессии опухолевого объема. Лечение ХЛЛ подразделяется на специфическую терапию, направленную на подавление клеток опухоли, и симптоматическую терапию.
Специфическая терапия
- Химиотерапия — лечение лекарственными препаратами, подавляющими рост клеток опухоли. Является основным методом лечения.
- Кортикостероидные препараты. Применяются при выраженной анемии и тромбоцитопении.
- Таргерная терапия — терапия направленного действия с использованием моноклональных антител. Позволяет уничтожать непосредственно опухолевые клетки, не повреждая здоровые ткани организма.
- Лучевая терапия. Используется для облегчения состояния у пациентов со значительным увеличением лимфатических узлов, селезенки и печени. Облучению подвергаются вовлеченные зоны.
- Спленэктомия. Показана в случаях тяжелых анемии и тромбоцитопении, не поддающихся медикаментозному лечению; частых инфарктах селезенки, значительного увеличения селезенки, которое не поддается лучевой и цитостатической терапии и вызывает сдавление органов брюшной полости.
Показаниями к назначению специфической терапии являются:
- один или более симптомов интоксикации: снижение массы тела более 10% в течение 6 месяцев; необъяснимые подъемы
- температуры тела более 38 более двух недель; ночная потливость в течение 1 месяца; выраженная слабость;
- нарастающая анемия и\или тромбоцитопения;
- значительное увеличение размеров селезенки (более 6 см ниже реберной дуги);
- нарастающая лимфаденопатия;
- время удвоения лимфоцитов в течение менее 6 месяцев.
Симптоматическая и поддерживающая терапия
- Переливание эритроцитарной массы или применение эритропоэтина при анемии.
- Переливание тромбоцитарной массы при тромбоцитопении.
- Применение антибактериальных, противовирусных и противогрибковых препаратов при присоединении инфекций и др.
Лечение патологии
Хронический лимфолейкоз считается неизлечимым заболеванием, но качество жизни можно существенно улучшить при любой его степени. Несмотря на терапию, патология все-таки будет развиваться.
На ранней стадии лечение не требуется. Состояние пациента контролируется гематологом. Часто больной чувствует себя неплохо без использования лекарственных средств. Терапия назначается только при существенном прогрессировании заболевания и развитии осложнений.
Обычно выписываются следующие препараты:
- Флударабин. Дает хорошие результаты, поскольку полной ремиссии удается достичь у многих больных. Для продления благополучного времени требуется дополнительное использование других цитостатиков.
- Циклофосфамид. Комбинируется с другими препаратами, что позволяет добиться наилучших результатов.
- Ритуксимаб. Назначается совместно с др. цитостатиками, увеличивает возможность достижения полной и продолжительной ремиссии.
- Хлорамбуцил. Препарат точечно воздействует на опухолевую ткань лимфосистемы, что обуславливает его высокую эффективность.
Для борьбы с онкологическим заболеванием применяются различные схемы. Лучевая терапия требуется при разрастании лимфоидной ткани, увеличении селезенки и по иным показаниям. Используется на последних стадиях патологии или при неэффективности консервативной терапии. Если пациент страдает от явной цитопении в ОАК, то производится удаление селезенки.
Иногда полезно для крови при хроническом лимфолейкозе использование народных рецептов. В случае железодефицитной анемии рекомендуются ягоды, фрукты и овощи. Железо, а также его соли, находятся в винограде, чесноке, картофеле и других продуктах. Пациенту требуется соблюдение диеты — стол № 5.
Последствия и осложнения
Осложнения делятся на аутоиммунные и инфекционные. Как первые, так и вторые могут развиваться в любом периоде заболевания. Среди аутоиммунных выделяют:
- Аутоиммунная гемолитическая анемия. Иногда бывает самым ранним симптомом и появляется задолго до других признаков. Но все-же чаще развивается уже при выраженной клинико-гематологической картине заболевания.
- Аутоиммунная тромбоцитопения (синоним идиопатическая тромбоцитопеническая пурпура). Встречается у 3% больных. Характеризуется быстрым снижением тромбоцитов (30×109/л). Если количество тромбоцитов быстро снижается вместе с развитием анемии, то вероятнее всего тромбоцитопения имеет аутоиммунный характер. Появляются признаки геморрагического диатеза: кожные кровоподтеки, носовые кровотечения и кровотечения из десен. Большую опасность представляют кровоизлияния в головной мозг, которые становятся причиной смерти.
- Парциальная красно-клеточная аплазия. Характеризуется тяжелой анемией.
Проблема инфекционных осложнений имеет решающее значение для течения и исхода хронического лимфолейкоза. Инфекционные осложнения возникают на любом этапе болезни и встречаются у 75-80% больных. У большей части больных они становятся причиной смерти. Чаще с инфекционными осложнениями врачи сталкиваются у больных с выраженными проявлениями основного заболевания. Нередко встречается наличие 2-3 инфекционных очагов. Лечение инфекционных осложнений у этих больных представляет большие трудности.
Среди инфекционных осложнений наиболее часто встречаются:
- Заболевания дыхательных путей: пневмонии, трахеиты, бронхиты, плевриты. У некоторых больных воспаление легких бывает два раза в год и протекают тяжело.
- Нагноительные поражения кожи — рожа, фурункулез, пиодермия. Если инфекционные очаги быстро не ликвидируются, часто процесс распространяется. На месте инъекции возникает абсцесс, потом нагнаиваются лимфатический узел, затем появляется абсцесс подкожной клетчатки, септикопиемия и тяжелая пневмония.
- Herpes zoster. Течение этого вирусного заболевания очень тяжелое. Начинается с повышения температуры и появления сильных болей в области грудной клетки или конечностей. Затем появляются кожные элементы (пузырьки) в этих местах, а у некоторых больных и на лице. Множественные пузырьки могут полностью покрывать кожу туловища, лица и конечностей. У некоторых больных бывает буллезная форма, когда размеры пузырей достигают 15-20 см.
- Инфекция мочевыводящих путей (цистит, пиелонефрит).
Диагностика хронического лимфолейкоза
- Общий анализ крови
- Миелограмма
- Биохимический анализ крови
- Анализ на наличие клеточных маркеров (иммунофенотипирование)
| Анализ | Цель исследования | Интерпретация результатов |
| Общий анализ крови | Выявление повышенного количества лейкоцитов и лимфоцитов в крови | Повышение абсолютного числа лимфоцитов в крови более 5×109/л указывает на вероятность наличия хронического лимфолейкоза. Иногда присутствуют лимфобласты и пролимфоциты. При систематическом проведении общего анализа крови можно отметить медленно нарастающий лимфоцитоз, который вытесняет другие клетки лейкоцитарной формулы (70-80-90%),а на более поздних стадиях – и другие клетки крови (анемия, тромбоцитопения). Характерным признаком являются полуразрушенные ядра лимфоцитов, называемые тени Гумнрехта. |
| Миелограмма | Выявление замещения клеток красного костного мозга лимфопролиферативной тканью | В начале заболевания содержание лимфоцитов в костно-мозговомпунктате относительно небольшое (около 50%). С развитием болезни это число увеличивается до 98%. Может также выявляться умеренныймиелофиброз. |
| Биохимический анализ крови | Выявление отклонений в работе иммунитета, а также других органов и систем | На начальных стадиях отклонений в биохимическом анализе крови не отмечается. Позднее проявляются гипопротеинемия и гипогаммаглобулинемия. При инфильтрации печени могут быть выявлены отклонения в печёночных пробах. |
| Иммунофенотипирование | Выявление специфических клеточных маркеров хроническоголимфолейкоза | На поверхности «атипичных» лимфоцитов при иммунологическом исследовании обнаруживаются антигены CD5 (Т-клеточный маркер), CD19 и CD23 (В-клеточные маркеры). Иногда обнаруживается пониженное количество В-клеточных маркеров CD20 и CD79b. Также отмечается слабая экспрессия иммуноглобулинов IgM и IgG на поверхности клеток. |
| Стадии ХЛЛ по Rai | Стадии ХЛЛ по Binet |
|
*зоны поражения – голова, шея, подмышечные и паховые области, селезёнка, печень. |
Симптомы лимфолейкоза
Симптомы хронического лимфолейкоза отличаются большим разнообразием и во многом зависят от возраста больных. У одних заболевание протекает спокойно, и больные длительное время не нуждаются в лечении. У других — процесс протекает бурно и тяжело, поэтому требуется немедленное начало лечения.
Одной из причин такого разнообразия течения являются возрастные особенности больных. У лиц пожилого возраста чаще отмечается «застывшая», не прогрессирующая, вялотекущая форма, при которой симптомы не меняются на протяжении многих лет — это может быть 20-30 лет. В молодом возрасте наблюдается прогрессирующее течение и высокая встречаемость опухолевых форм.
Вначале жалобы неспецифичны: слабость, повышенная потливость, снижение веса, частые простудные заболевания. На этой стадии гемобластоз выявляется случайно при обращении к врачу по различным поводам. В дальнейшем основные симптомы хронического лимфолейкоза у всех пациентов включают увеличение лимфоузлов селезенки и печени. Сначала происходит незначительное увеличение узлов в определенной последовательности: шейные, затем подмышечные, паховые и другие группы.
Первое увеличение узлов может быть связано с респираторными заболеваниями, когда обнаруживаются увеличенные узлы на шее. В это же время может появиться «заложенность» в ушах и ухудшиться слух, что связано с разрастанием лимфатической ткани в евстахиевых трубах, которая отекает при инфекции. Наибольшие размеры узлов отмечаются у лиц молодого возраста — размеры шейных, подмышечных, могут достигать 4-5 см и превращаться в конгломераты.
Лимфоузлы, независимо от возраста, эластичны, подвижны (за исключением «пакетов» узлов) и безболезненны. Увеличение абдоминальных и забрюшинных чаще отмечается у лиц молодого возраста. Умеренное увеличение селезенки наблюдается у молодых пациентов, а значительная спленомегалия — у пожилых. Селезенка у них достигает громадных размеров, опускаясь в малый таз. Объясняется это тем, что у молодых лиц преобладает инфильтрация опухолевыми клетками узлов, у пожилых — селезенки, увеличение которой проявляется тяжестью или дискомфортом, а также ранним насыщением. Увеличение печени проявляется тяжестью, возможны тошнота, снижение аппетита и отрыжка.
За счёт скопления опухолевых клеток в костном мозге и угнетения нормального кроветворения на поздних стадиях развивается анемия, проявляющаяся головокружением, кровоизлияниями и кровотечениями из-за снижения уровня тромбоцитов. Характерно выраженное угнетение иммунитета, поэтому появляется предрасположенность к инфекциям (простудные заболевания, пиодермии, пневмонии).
Терминальная стадия характеризуется прогрессирующим ухудшением состояния, истощением, интоксикацией, отсутствием аппетита, повышением температуры. Повышение температуры может быть связано и с самим заболеванием, а также с тяжелой пневмонией или туберкулезом легких. Тяжелая генерализованная инфекция очень характерна для терминальной стадии и является причиной их смерти. Возможна инфекция кожи и мочевыводящих путей. Герпетическая инфекция также может присоединиться на любой стадии, но чаще в терминальной.
Один из грозных признаков терминальной стадии — почечная недостаточность, которая связана с инфильтрацией ткани почек лейкозными клетками. Проявляется уменьшением выделения мочи, а в крови значительно повышается содержание мочевины и остаточного азота. В терминальной фазе также возможно появление нейролейкемии, которая проявляется головными болями, рвотой, периферическими параличами. При лимфоидной инфильтрации легких развивается выраженная одышка и дыхательная недостаточность.
Характерным признаком конечной стадии является анемия, которая связана лимфоидной инфильтрацией костного мозга и вытеснением красного кроветворного ростка. Анемия проявляется выраженной слабостью, одышкой, головокружением. У некоторых больных развивается бластный криз и происходит трансформация ХЛЛ в другие лимфопролиферативные заболевания (синдром Рихтера, плазмаклеточный лейкоз, пролимфоцитарный лейкоз, миеломная болезнь).
Симптомы хронического лимфолейкоза
На начальной стадии патология протекает бессимптомно и может выявляться только по анализам крови. В течение нескольких месяцев или лет у больного хроническим лимфолейкозом выявляется лимфоцитоз 40-50%. Количество лейкоцитов приближено к верхней границе нормы. В обычном состоянии периферические и висцеральные лимфоузлы не увеличены. В период инфекционных заболеваний лимфатические узлы могут временно увеличиваться, а после выздоровления снова уменьшаться. Первым признаком прогрессирования хронического лимфолейкоза становится стабильное увеличение лимфоузлов, нередко – в сочетании с гепатомегалией и спленомегалией.
Вначале поражаются шейные и подмышечные лимфоузлы, затем – узлы в области средостения и брюшной полости, потом – в паховой области. При пальпации выявляются подвижные безболезненные плотноэластические образования, не спаянные с кожей и близлежащими тканями. Диаметр узлов при хроническом лимфолейкозе может колебаться от 0,5 до 5 и более сантиметров. Крупные периферические лимфоузлы могут выбухать с образованием видимого косметического дефекта. При значительном увеличении печени, селезенки и висцеральных лимфоузлов может наблюдаться сдавление внутренних органов, сопровождающееся различными функциональными нарушениями.
Пациенты с хроническим лимфолейкозом жалуются на слабость, беспричинную утомляемость и снижение трудоспособности. По анализам крови отмечается увеличение лимфоцитоза до 80-90%. Количество эритроцитов и тромбоцитов обычно остается в пределах нормы, у некоторых больных выявляется незначительная тромбоцитопения. На поздних стадиях хронического лимфолейкоза отмечаются снижение веса, ночные поты и повышение температуры до субфебрильных цифр. Характерны расстройства иммунитета. Больные часто страдают простудными заболеваниями, циститом и уретритом. Наблюдается склонность к нагноению ран и частое образование гнойников в подкожной жировой клетчатке.
Причиной летального исхода при хроническом лимфолейкозе часто становятся тяжелые инфекционные заболевания. Возможны воспаления легких, сопровождающиеся спаданием легочной ткани и грубыми нарушениями вентиляции. У некоторых больных развивается экссудативный плеврит, который может осложняться разрывом или сдавлением грудного лимфатического протока. Еще одним частым проявлением развернутого хронического лимфолейкоза является опоясывающий лишай, который в тяжелых случаях становится генерализованным, захватывая всю поверхность кожи, а иногда и слизистые оболочки. Аналогичные поражения могут наблюдаться при герпесе и ветряной оспе.
Классификация
При В-клеточном хроническом лимфолейкозе классификация зависит от морфологических признаков, общей симптоматики, скорости деления клеток и реакции на лечебные мероприятия. Существуют такие виды лимфоцитарного лейкоза:
- Хронический доброкачественного течения. При данной форме увеличение количества лейкоцитов в крови происходит очень медленно. Патология длительное время не выражается клинической симптоматикой. Сильное поражение лимфатических узлов и их стойкое увеличение может возникнуть только через несколько лет, а то и десятилетий после начала лимфолейкоза.
- Классический лимфолейкоз. Патология протекает так же, как и лейкоцитоз прогрессирующий. На протяжении нескольких месяцев или лет происходит постепенное увеличение числа пораженных групп лимфатических узлов.
- Опухолевый вид. Отмечается сильное увеличение лимфоузлов на фоне не очень повышенного количества лейкоцитов.
- Костномозговой лимфолейкоз. Возникает развитие тромбоцитопении, но отсутствует увеличение групп лимфоузлов, печени, селезенки.
- Лимфолейкоз хронического течения, главным признаком которого является увеличение лимфоузлов. Также значительно увеличена селезенка.
- Прелимфоцитарный тип. В лимфоцитах костного мозга, лимфоузлов, селезенки содержатся нуклеолы.
- Волосатоклеточный вид. К симптомам относится спленомегалия и цитопения, но лимфатические узлы не увеличены. Лимфоциты имеют моложавое ядро, неровную обрывчатую цитоплазму, а также волосковые или ворсинчатые ростки.
Т-клеточный вид хронического лимфолейкоза очень редкий, быстро прогрессирует. Иногда совместно с Т-клеточным лимфолейкозом у человека протекает миелолейкоз лимфобластный, что ухудшает прогноз.
Симптомы хронического лимфолейкоза
В начальной стадии ХЛЛ пациенты не предъявляют жалоб, их общее состояние удовлетворительное. У некоторых могут проявляться такие неспецифические симптомы как: сильная потливость, быстрая утомляемость, слабость, частые простуды. На данном этапе ХЛЛ выявляется, как правило, случайно на профилактическом осмотре или при обращении к доктору по поводу другого заболевания. Заболевание проявляется абсолютным лимфоцитозом в общем анализе крови и увеличением периферических групп лимфатических узлов (шейных, подмышечные, паховые). Увеличенные лимфоузлы при ХЛЛ пальпаторно мягко — эластичные, безболезненные, не спаяны с окружающими тканями, кожа над ними не изменена.
При медленном течении начальная стадия может длиться несколько лет, при прогрессирующем течении наблюдается быстрое ухудшение общего состояния, значительное увеличение лимфоузлов и селезенки.
Для развернутой стадии ХЛЛ характерна выраженность симптомов. К основным клиническим проявлениям относят:
- синдром интоксикации: выраженная слабость, быстрая утомляемость, снижение работоспособности, резкое снижение массы тела, значительная потливость в ночное время, необъяснимое повышение температуры тела;
- прогрессирующая лимфоаденопатия: увеличиваются практически все группы лимфатических узлов. На ощупь они мягко-эластичные, безболезненные, не спаяны с окружающими тканями, могут сливаться в конгломераты;
- инфильтрация опухолевыми клетками всех органов и систем со снижением их функции.
При этом наблюдаются:
- увеличение селезенки;
- увеличение печени, с чем связаны синдромы портальной гипертензии (расширение вен пищевода, скопление свободной жидкости в брюшной полости, печеночная недостаточность) и холестатической желтухи (боль в правом подреберье, тошнота, окрашивание кожи и склер в желтый цвет, кожный зуд, обесцвечивание кала, потемнение мочи);
- язвы ЖКТ, синдром мальабсорбции (нарушение всасывания в кишечнике, сопровождающееся болями в животе, диареей), диспепсические нарушения (тошнота, вздутие, чувство тяжести), как следствие инфильтрации ЖКТ;
- частые пневмонии и другие инфекции дыхательных путей, дыхательная недостаточность, вследствие накопления опухолевых клеток в легких.
В общем анализе крови — лейкоцитоз (50-200*109/л), лимфоцитоз (до 100*109/л или 80-90 % в лейкоцитарной формуле), анемия и тромбоцитопения, увеличение СОЭ, клеток Боткина — Гумпрехта (разрушенные лимфоциты).
Терминальная стадия ХЛЛ характеризуется:
- резким значительным ухудшением общего состояния;
- длительной высокой температурой тела;
- истощением;
- тяжелыми генерализованными инфекциями (стафилококковой, стрептококковой, герпетической, туберкулезом и др.);
- тяжелой почечной недостаточностью (характеризуется олигоанурией, повышением в крови мочевины и креатинина);
- выраженной анемией;
- выраженная тромбоцитопения;
- геморрагический синдром;
- в связи с инфильтрацией мозговых оболочек опухолевыми клетками возможно развитие нейролейкемии, проявляющейся сильной головной болью, рвотой, парезами и параличами, развитием менингеальных симптомов;
- инфильтрация спинномозговых корешков сопровождается интенсивными стреляющими «корешковыми» болями;
- возможно развитие тяжелой кардиомиопатии, проявляющейся прогрессирующей сердечной недостаточностью и нарушениями ритма сердца.
Причины возникновения острых лимфолейкозов
лимфолейкозаНа организм должны подействовать другие негативные факторы
- Хромосомные заболевания. Представляют собой нарушения количества и структуры хромосом. Например, дети, страдающие болезнью Дауна, имеют в 40 раз более высокий риск развития лимфолейкоза в возрасте до 4 лет.
- Действие радиации. Ученые обнаружили более высокую распространенность лимфобластных лейкозов среди следующих групп людей:
- работники, обслуживающие оборудование, излучающее радиацию;
- жители Японии, ставшие в свое время жертвами бомбардировок Хиросимы и Нагасаки;
- жители Украины, ставшие жертвами аварии на Чернобыльской АЭС и те, кто на данный момент проживают на территориях с повышенным радиационным фоном;
- больные со злокачественными опухолями, прошедшие курс лучевой терапии;
- дети, матери которых во время беременности проходили рентгеновское исследование (риск увеличивается незначительно, но повышается с каждой новой процедурой).
- Канцерогены. Существует большое количество токсичных веществ, попадание которых в организм повышает риск развития любых опухолей.
- Инфекции. На данный момент неизвестно, какие вирусы или бактерии могут провоцировать развитие лимфобластных лейкозов. Некоторые ученые считают, что играет роль не сама инфекция, а неправильный ответ на неё со стороны иммунной системы.
Общая характеристика заболевания
Хронический лимфолейкоз — это злокачественная (то есть растущая с повреждением окружающих тканей) опухоль системы крови, состоящая из лимфоцитов (особого вида лейкоцитов – белых клеток крови).
Это вариант хронического лейкоза (опухоли, состоящей из зрелых или практически зрелых клеток крови).
Особенности:
- В основном, болеют люди в возрасте 60-70 лет.
- Только каждый десятый заболевший хроническим лимфолейкозом моложе 40 лет.
- Среди мужчин заболевание встречается чаще, чем у женщин.
- В каждом четвертом случае хронический лимфолейкоз выявляется случайно при проведении анализа крови по какому-либо поводу (например, профилактические осмотры или обследование по поводу другого заболевания).
Причины
Причины хронического лимфолейкоза неизвестны. Единой теории, объясняющей возникновение опухолей крови, не существует. Наиболее признанной в настоящее время является вирусно-генетическая теория. Согласно ей, особые вирусы (известно 15 видов таких вирусов) внедряются в организм человека и при воздействии предрасполагающих факторов, вызывающих срыв иммунитета (защитных сил организма), проникают внутрь незрелых клеток костного мозга или лимфоузлов, вызывая их частое деление без созревания.
Роль наследственности в возникновении опухолей крови не вызывает сомнений, так как эти заболевания чаще встречаются в некоторых семьях, а также у людей с нарушениями структуры хромосом (носителей наследственной информации).
Предрасполагающие факторы
- Физические: ионизирующая радиация, рентгеновское облучение (например, при нарушении техники безопасности на атомных электростанциях или при лечении рентгеновским облучением опухолей кожи).
- Химические:
- производственные – лаки, краски и др. (могут проникнуть в организм человека через кожу, при вдыхании или поступить с пищей и водой)
- лекарственные – длительное применение солей золота (при лечении заболеваний суставов), некоторых антибиотиков и др.
- Биологические:
- вирусы
- кишечные инфекции
- туберкулез (инфекционное заболевание человека и животных, вызываемое особым видом микроорганизмов – микобактериями, поражающее преимущественно легкие, кости и почки)
- хирургические вмешательства
- стрессы.
Формы
Клинико-лабораторные варианты (формы) хронического лимфолейкоза. Оставайтесь рядом с нами на facebook:
- Доброкачественная форма (медленное увеличение лимфоузлов и селезенки и позднее развитие осложнений) – продолжительность жизни больных – 30-40 лет.
- Прогрессирующая (классическая) форма, при которой лейкоцитоз (повышенное содержание в крови лейкоцитов – белых клеток крови) и размеры лимфоидных органов (лимфоузлов и селезенки) увеличиваются значительно быстрее, раньше развиваются осложнения. Средняя продолжительность жизни – не более 6-8 лет.
- Опухолевая – протекающая с преимущественным увеличением лимфоузлов.
- Спленомегалическая – протекающая с преимущественным увеличением селезенки.
- Костномозговая – протекающая с поражением костного мозга.
- Хронический лимфолейкоз, осложненный цитолитическим синдромом (массовой гибелью опухолевых клеток с развитием отравления организма),
- Хронический лимфолейкоз, протекающий с парапротеинемией (выделением клетками опухоли белков, отсутствующих в норме).
- Волосатоклеточный лейкоз – клетки опухоли имеют особые выросты, напоминающие ворсинки.
- Т-форма (встречается преимущественно в Японии) – типичны более молодой возраст больных, особенное поражение кожи, быстро прогрессирующее течение и неблагоприятный прогноз.
Выделяют три фазы заболевания
- Имеется повышение уровня лимфоцитов крови без анемии – снижения уровня гемоглобина (особого вещества эритроцитов – красных клеток крови – переносящего кислород) и тромбоцитопении (снижения уровня тромбоцитов – кровяных пластинок, склеивание которых обеспечивает свертывание крови). Увеличение лимфоузлов отсутствует или увеличено 1-2 группы лифоузлов.
- Имеются те же самые признаки, но увеличено три и более групп лимфоузлов.
- Независимо от увеличения лимфоузлов имеется анемия или тромбоцитопения.
Выделяют три стадии хронического лимфолейкоза
- Начальная стадия. Определяется незначительное возрастание количества лейкоцитов в крови, небольшое увеличение размеров селезенки. Проводится динамическое наблюдение, лечение не требуется.
- Развернутая стадия. Имеются основные признаки заболевания. Требуется специфическое лечение.
- Терминальная стадия. Характеризуется развитием анемии и тромбоцитопении, различных осложнений (кровотечений, инфекционных осложнений). Часто присоединяется вторая опухоль (обычно острый лейкоз – опухоль из незрелых клеток крови).
Осложнения
При хроническом лимфолейкозе количество летальных исходов больше не от самого заболевания, а от осложнений, к которым оно может приводить. В основном это вирусные и бактериальные инфекции, с которыми иммунная система здорового человека с легкостью справляется.
Помимо этого лимфолейкоз может приводить к:
- тяжелым аллергическим реакциям на укусы насекомых, вплоть до анафилактического шока;
- тяжелой анемии;
- возникновению вторичных новообразований;
- нарушению сворачиваемости крови и кровотечениям;
- почечной недостаточности;
- нейролейкемии.
Осложнения могут возникать, начиная со второй стадии болезни, поэтому важно выявить ее как можно раньше и провести лечение
Классификация хронического лимфолейкоза
В зависимости от признаков заболевания, данных обследования и реакции организма человека на проводимую терапию выделяют следующие варианты хронического лимфолейкоза.
Хронический лимфолейкоз с доброкачественным течением
Наиболее благоприятная форма заболевания, прогрессирование очень медленное, может длиться несколько лет. Уровень лейкоцитов нарастает медленно, лимфоузлы остаются в норме, а пациент сохраняет привычный ему образ жизни, работу и активность.
Прогрессирующий хронический лимфолейкоз
Быстрое нарастание уровня лейкоцитов в крови и увеличение лимфатических узлов. Прогноз заболевания при такой форме неблагоприятный, осложнения и летальный исход могут развиваться достаточно быстро.
Опухолевая форма
Значительное увеличение лимфатических узлов сопровождается небольшим повышением уровня лейкоцитов в крови. Лимфатические узлы, как правило, не вызывают болезненности при ощупывании и только по достижении больших размеров могут вызывать эстетический дискомфорт.
Костномозговая форма
Печень, селезенка и лимфатические узлы остаются незатронутыми, наблюдаются только изменения со стороны крови.
Хронический лимфолейкоз с увеличением селезенки
Для такого лейкоза, как это следует из названия, характерно увеличение селезенки.
Прелимфоцитарная формахронического лимфолейкоза
Отличительной особенностью этой формы является наличие лимфоцитов, содержащих нуклеолы, в мазках крови и костного мозга, образцах ткани селезенки и лимфоузлов.
Волосатоклеточный лейкоз
Свое название данная форма заболевания получила благодаря тому, что под микроскопом обнаруживаются опухолевые клетки с «волосками» или «ворсинками». Отмечается цитопения, то есть уменьшение уровня основных клеток или форменных элементов крови, и увеличение селезенки. Лимфатические узлы остаются при этом незатронутыми.
Т-клеточная форма хронического лимфолейкоза
Одна из редких форм заболевания, склонная к быстрому прогрессированию.
Итоги
ХЛЛ (хронический лимфолейкоз) – онкогематологичекая патология злокачественного характера, поражающая лимфоидную ткань, кровяные клетки и костный мозг. Этиология болезни досконально не изучена. Принятой версией происхождения лимфоцитарного лейкоза является передача по наследству поврежденного гена.
ХЛЛ относится к разряду неизлечимых заболеваний. При ранней диагностике прогноз на жизнь составляет 10–15 лет. В исходной стадии развития заболевание не проявляется характерными симптомами, поэтому в большинстве случаев диагностируется поздно. Острая форма заболевания характерна для детей, хроническая – для взрослых (старше 50 лет).
Существующие клинические признаки можно наблюдать при стабильном мониторинге результатов общего клинического и биохимического анализа крови (на протяжении нескольких месяцев). Основные показатели лимфолейкоза в общем развернутом анализе крови:
- лейкоцитоз;
- выраженный лимфоцитоз;
- гипогемоглобинемия;
- эритропения и уменьшение процентного числа гематокрита;
- значительное увеличение СОЭ;
- тромбоцитопения и снижение индекса тромбокрита;
- нейтропения;
- обнаружение теней Гумпрехта.
При стойких перечисленных отклонениях в показателях крови пациенту необходимо подробное обследование для подтверждения (опровержения) наличия злокачественных опухолевых процессов в системе кроветворения. Патологические изменения показателей в результатах ОКА и биохимии крови – это не диагноз, а основание для расширенного обследования на рак.