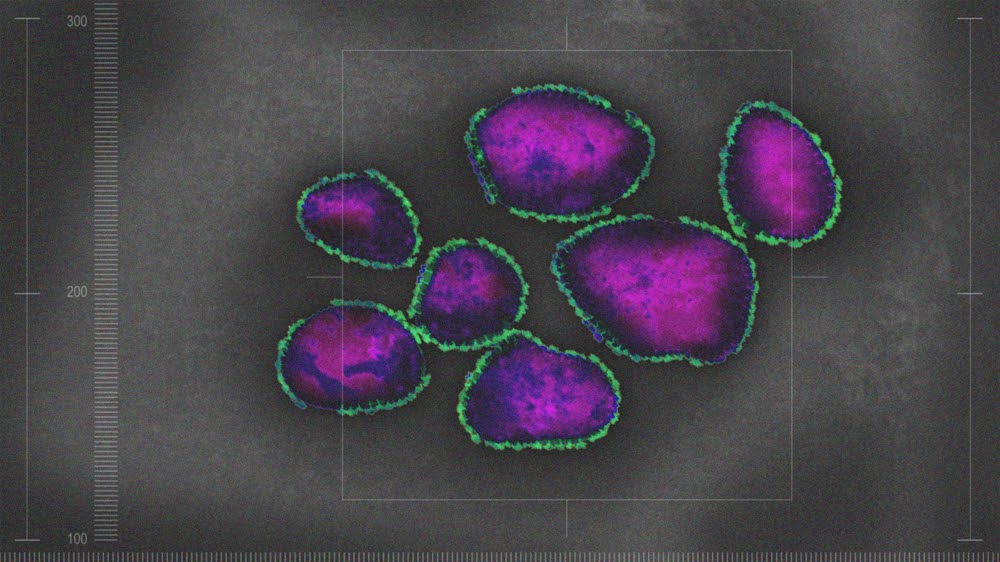
Чем обусловлено развитие синдрома кавасаки у детей?
Содержание:
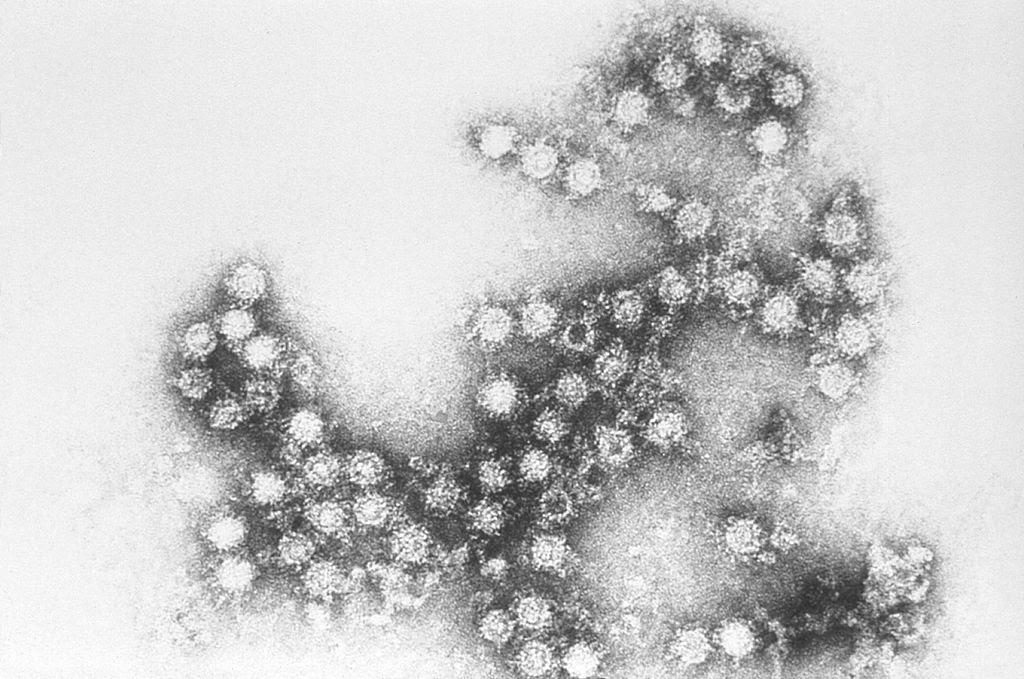
Вирус Коксаки — инкубационный период и заразность
«В сезон гриппа к нам в приемное отделение привозят до 150 пациентов в день»
— В чем специфика детской городской инфекционной больницы?
— У нас больница рассчитана на 600 с небольшим коек. И к большому счастью, мы заполнены не всегда, потому что должен быть какой-то резерв коечного фонда. То есть заполняемость должна быть на уровне 70%. Если больше — это значит, что не будет резерва для разобщения детей с разными по этиологии и срокам заболевания инфекциями.
У нас самая большая больница из детских, и она, образно говоря, «самая острая». То есть у нас дети лежат здесь не так долго, как в других детских стационарах, где лечат хронические болезни. В этом плане у нас ситуация отличается — пациенты находятся здесь неделю плюс-минус несколько дней.

— Часто у людей предубеждения по поводу инфекционных больниц: не хотят туда ехать, потому что опасаются подхватить еще какую-нибудь инфекцию. Насколько это оправданно?
— Если бы у нас была возможность, чтобы все пациенты находились в отдельных палатах, такой риск был бы минимальным. Но сейчас к нам в день в приемное отделение поступает 80 человек, в сезон гриппа — может доходить до 150 больных, сами понимаете, содержать всех в отдельных палатах просто невозможно. В новом корпусе у нас палаты на двоих человек. Но представьте ситуацию: поступают оба пациента с рвотой и температурой, мы их кладем в одну палату, но у одного из них на следующий день развился понос, а у другого — нашли пневмонию. И если понос возник из-за ротавирусной инфекции, то и второй пациент может ею заболеть. Что можно сделать в этой ситуации? Ничего.
С другой стороны, визит в поликлинику всегда несет в себе риск дополнительного инфицирования из-за большого количества больных с различными инфекциями. Или, к примеру, посещение каких-либо массовых мероприятий, или даже крупного магазина может привести к инфицированию. Но мы же от этого не отказываемся. Вопрос должен стоять иначе: нужна ли госпитализация? И если нужна, то, безусловно, следует ехать в больницу, не рассуждая о гипотетической вероятности дополнительной инфекции. А вот «на всякий случай» ехать в больницу не стоит.
Если есть возможность лечиться дома, то надо лечиться дома. Обязательно нужно ехать в больницу, когда у ребенка выраженная вялость, нарушение сознания, повторная многократная рвота, не сбивается температура, судороги, отказ от еды и питья, сниженное мочеотделение. Врач обязательно должен осмотреть малыша, если у него появилась сыпь с высокой температурой, так как в ряде случаев это может быть проявлением очень серьезного заболевания. Но если у ребенка в возрасте старше года температура 38 градусов, которая сбивается, стул три раза и один раз в день рвота, что ему делать в больнице?
— Как часто родители стремятся без показаний покинуть больницу раньше времени?
— Так бывает часто. Они сюда приезжают, им снимают интоксикацию, ребенку становится лучше, и многие хотят уехать домой, не до конца вылечившись. Мы стараемся этому не препятствовать за редким исключением, когда сами не уверены в том, как болезнь будет дальше развиваться. Это маме кажется, что все хорошо, а на самом деле мы по каким-то признакам понимаем, что здесь не все определено.
Симптомы, которые важно распознать вовремя
Прежде всего, это температура выше 38 градусов Цельсия, которая длится дольше суток. Разумеется, она может быть признаком самых разных заболеваний, но если к ней присоединяется кожная сыпь – это уже повод срочно обращаться за медицинской помощью.
Воспаление глаз, отеки, эритемы (покраснения участков кожи), признаки воспаления слизистых – малиновый язык, яркие губы, – все это тоже может быть симптомами ПМВС.
Нередки и гастроэнтерологические проявления: диарея, рвота, боль в абдоминальной области.
Родителям непросто заметить симптомы, связанные с проблемами в работе сердца, особенно у маленького ребенка, и это уже задача врачей.
Всемирная организация здравоохранения и Американский центр контроля заболеваемости (CDC) выпустили рекомендации по диагностике, в соответствии с которыми ребенку, доставленному в больницу с вышеперечисленными симптомами, необходимо провести ряд обследований.
Это анализы крови на маркеры воспаления (повышение C‑реактивного белка, скорости оседания эритроцитов и другие) и показатели тромбообразования (уровни ферритина, D-димера и прочие).
Могут потребоваться эхокардиограмма и/или иные обследования сердца и других органов.
И, разумеется, ребенку должен быть сделан тест на COVID-19.
Возраст, в котором может проявиться новый синдром, ВОЗ определяет, как «от 0 до 19», а CDC – «менее 21 года». Примечательно то, что ПМВС встречается также у тех, кого мы привыкли называть, скорее, «молодые взрослые», чем «дети».
Важно подчеркнуть: в большинстве случаев при адекватном лечении больные поправляются в течение 4-7 дней. Случаи смерти остаются единичными, но каждый из них – невосполнимая потеря
Случаи смерти остаются единичными, но каждый из них – невосполнимая потеря.
По сведениям благотворительной организации Русфонд, в России от ПМВС погибли 5 детей, включая Марусю Паршикову.
«Мы хотим резонанса. Хотим, чтобы люди знали. Чтобы врачи знали. Чтобы изучали лучше, работали лучше, лечили лучше, относились лучше. Чтобы никто больше не столкнулся с тем, с чем столкнулись мы», – пишет Матвей Паршиков, отец Маруси на своей странице в социальной сети Фейсбук.
К его пожеланиям невозможно не присоединиться.
Чем лечить вирус коксаки
Как это работает
Механизмы работы плацебо не изучены до конца. Предполагается, что есть четыре фактора, которые влияют на финальный результат лечения:
Фактор ожидания
«Сейчас должно полегчать»,— это часто произносят после приема таблетки. Такой выжидательный период даже сопровождается снижением уровня гормонов стресса — об этом говорят итальянские ученые, работающие в области неврологии, нейрофизиологии боли и респираторной патофизиологии. Острая боль после выпитой таблетки может запросто стать «неприятным покалыванием». Отчасти сила плацебо заключается в том, что пациенты надеются на выздоровление.
С другой стороны, если человек не ждет, что лекарство подействует или ожидает побочных эффектов, прием плацебо может привести к отрицательным последствиям. В этих случаях говорят об эффекте ноцебо.
Психонейроиммунология
Это относительно новая область науки, которая изучает прямое влияние активности мозга на иммунную систему. Подобно тому, как собаку можно научить выделять слюну при звуке колокольчика, так и реакцию иммунной системы мышей можно адаптировать под специфические стимулы.
Эволюционная саморегуляция или теория регулирования здоровья
Признаки и симптомы
У многих больных детей начальным симптомом, связанным с болезнью Кавасаки, является высокая температура, обычно поднимающееся и опускающееся (ремиттирующая лихорадка) с длительность примерно одну-две недели если не лечить.
В некоторых случаях лихорадка может сохраняться в течение примерно трех-четырех недель.
Дополнительные характерные проявления синдрома включают:
- воспаление белых глаз (двусторонний конъюнктивит);
- воспаление слизистых оболочек рта и горла, в результате чего появляются сухие, красные, потрескавшиеся губы и землянично-красный язык;
- воспаление лимфатических узлов на шее (шейный лимфаденит);
- покраснение и отек рук и ног;
- красноватая сыпь, обычно поражающая туловище и часто поражающая область паха.
Примерно ко второй или третьей неделе кожный эпидермис шелушиться с кончиков пальцев и может прогрессировать, вовлекая в процесс руки и ноги.
Во многих случаях у больных детей могут появиться дополнительные симптомы и признаки, такие как:
- раздражительность;
- диарея;
- рвота;
- кашель;
- воспаление суставов (артрит);
- боли и отеки.
Другие связанные нарушения могут включать:
- увеличение печени (гепатомегалию) и увеличение селезенки (спленомегалию);
- воспаление защитных оболочек, покрывающих мозг (асептический менингит);
- воспаление среднего уха (средний отит) и/или другие осложнения.
Многие люди с болезнью Кавасаки также могут иметь проблемы с сердцем. В 50% случаи может развиться воспаление сердечной мышцы (миокардит), что может быть связано с аномально увеличенным частотой сердечных сокращений (тахикардией), снижением функции желудочков (нижних камер сердца) и, в тяжелых случаях, нарушением способности сердца эффективно перекачивать кровь в легкие и остальную часть тела (сердечная недостаточность).
Кроме того, в некоторых случаях вовлечение в процесс сердца может включать воспаление мембранного мешочка, окружающего сердце (перикардит), утечку определенных клапанов сердца (недостаточность аорты или митрального клапана) или другие патологии.
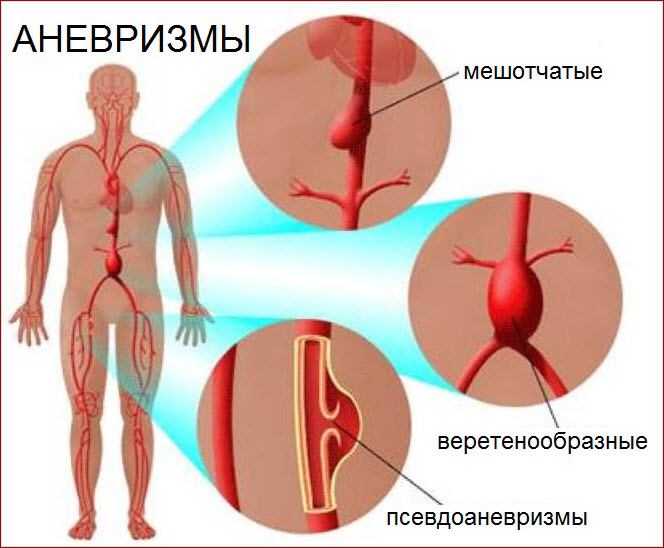
Наиболее серьезное сердечное осложнение — воспаление артерий, доставляющих богатую кислородом кровь к сердечной мышце (коронарный артериит) и возможное ослабление, расширение и выпуклость (аневризмы) пораженных стенок артерий.
Увеличением объёма камер сердца и образование аневризмы встречаются примерно у 3-20% пациентов. В тяжелых случаях осложнения могут включать развитие тромбов в зоне вздутия сосудов с обструкцией кровотока, разрыв аневризмы или сердечный приступ, что может привести к потенциально опасным для жизни последствиям.
Сообщалось также о некоторых случаях, когда у пациентов, особенно младенцев, была лихорадка с менее чем четырьмя другими признаками заболевания и впоследствии развивалась ишемическая болезнь коронарных артерий.
Возбудитель инфекции
кишечнике
- ЕСНО – эховирусы, очень схожи с вирусом Коксаки по своим особенностям и клиническим проявлениям заболевания, которые они вызывают, их часто объединяют в одну группу;
- Вирус полиомиелита – особо опасная инфекция, поражающая нервную систему, и приводящая к параличам и инвалидности;
- Риновирусы – вирусы, вызывающие ОРВИ, поражают в большей степени слизистую оболочку верхних дыхательных путей, особенно носа и околоносовых пазух;
- Энтеровирусы человека, включая вирус гепатита А.
Характеристика вирусов Коксаки и ЕСНО
| Семейство | Пикорновирусы (Picornavirales) – маленькие РНК-вирусы |
| Род | Энтеровирусы (Enterovirus) |
| Группы и серотипы | Существует две группы и 29 серотипов вирусов Коксаки:
Вирус ЕСНО включает 32 серотипа. |
| Размеры | Около 28 нм, а вирус ЕСНО еще мельче – до 14 нм. |
| Как на вирус действует холод? | Коксаки не гибнет даже после замораживания до -70oС. В таких условиях сохраняется годами, а после размораживания продолжает свою жизнедеятельность. |
| Устойчивость к высоким температурам | Вирус слабо устойчив к высоким температурам, при 60oС разрушается в течение 30 минут. А при кипячении он погибает практически мгновенно. |
| Существуют ли энтеровирусы в окружающей среде? | Вирионы Коксаки определяются в фекалиях больного. С фекалиями вирус может попасть в сточные воды, водоемы, водохранилища и водопроводные трубы, и даже на поля и огороды. Вирус сохраняет свои патогенные свойства в воде и на продуктах питания, причем в течение достаточно длительного периода, 18-100 дней. На обычных предметах (игрушках, посуде, дверных ручках) при комнатной температуре вирус не погибает в течение недели. |
| От чего погибает вирус Коксаки и ЕСНО? |
Высокие температуры, кипячение, высушивание; вирус устойчив к воздействию кислот, эфиров, спиртов и лизола (ингредиенты многих дезинфицирующих средств, в том числе и для обработки рук). |
| Кого поражает вирус Коксаки и ЕСНО? | Человека, а также некоторые виды обезьян. В лабораторных условиях заражают мышей. |
| Эпидемиология | Коксаки и ЕСНО распространены на всех континентах и во всех странах мира, особенно в регионах с умеренным и субтропическим климатом. Вирус любит повышенную влажность. Энтеровирусы способны вызвать единичные случаи, вспышки заболевания и эпидемии в рамках одного региона или целой страны. Наиболее восприимчивый контингент – дети, особенно дошкольного возраста. Обычно наблюдается сезонность вируса Коксаки, с пиками заболеваемости в период с июля по октябрь. Но и в холодное время также встречаются вспышки энтеровирусных инфекций. |
*
Как передается вирусная инфекция Коксаки?
Источник заражения:
- больной человек;
- вирусоноситель.
Пути инфицирования вирусом Коксаки:1. Контактный и фекально-оральный путьпитьевую водупитаниягигиены2. Воздушно-капельный путькашлячихания3. Трансплацентарный путь
Патогенез Коксаки: что происходит в организме?
Какие органы и ткани может поражать вирус Коксаки?
- Слизистые оболочки носоглотки, ротовой полости и миндалины;
- лимфатические узлы всех групп, особенно кишечника (пейеровы бляшки);
- мозг и его оболочки;
- кожа;
- мышечная ткань, в том числе миокард;
- реже – слизистые оболочки кишечника, глаз, клетки печени;
- эмбрионы и плод во время беременности.

Патогенез болезни Кавасаки
Болезнь Кавасаки — это генерализованный системный васкулит, вовлекающий кровеносные сосуды по всему организму. Сосудистое воспаление наиболее выражено в коронарных артериях, но также может возникать в венах, капиллярах, мелких артериолах и крупных артериях. На ранних стадиях заболевания наблюдаются отёк эндотелия и субэндотелия сосуда. Отёки возникают из-за выраженной стимуляции цитокинового каскада и активацией эндотелиальных клеток, но внутренняя эластическая мембрана остается неповреждённой.
Цитокины — это белковые молекулы, вырабатываемые клетками для регуляции иммунного ответа. Они работают по принципу эстафеты: воздействие цитокина на клетку вызывает образование ею других цитокинов, этот процесс называется цитокиновым каскадом.
Воспалённые клетки вырабатывают различные цитокины и матриксные металлопротеиназы (ферменты, способные разрушать компоненты внеклеточного матрикса соединительных тканей), которые нацелены на эндотелиальные клетки. В результате происходит фрагментация внутренней эластической мембраны и повреждение сосудов.
Активное воспаление в течение нескольких недель или месяцев сменяется прогрессирующим фиброзом (разрастанием соединительной ткани) с образованием рубцов. В результате активного изменения сосудистой стенки и появления новых сосудов развивается стеноз (сужение просвета сосудов).
Вследствие стеноза либо тромбоза просвет сосуда со временем сужается или закупоривается, что создаёт риск смерти от сердечно-сосудистых заболеваний, например от инфаркта миокарда.
Причины
Впервые данный синдром был установлен в Японии в 60-е годы XX века. Имя заболеванию дал японский врач Кавасаки. Он в течение долгого времени наблюдал и лечил детей, у которых были одинаковые симптомы. В это время еще не было установлено название этой болезни.
После предоставления результатов своего исследования на научной медицинской конференции данное заболевание приобрело собственное имя — болезнь Кавасаки.
По статистике данной болезнью больше страдают мальчики. Они болеют преимущественно в 1,5- 2 раза чаще, чем девочки.
Также отмечаются популяционные отличия. У жителей азиатских стран заболеваемость во много раз превышает европейскую. Ученые до сих пор не нашли научного обоснования данного факта.

Встречаются также отдельные случаи заболевания и в более старшем возрасте. В Японии и Америке есть данные об обнаружении данной болезни в 25-30 лет. В отдельных случаях заболевание также находят у грудничков и новорожденных.
Установить единую причину болезни не удалось. В настоящее время продолжаются многочисленные мировые исследования, направленные на установление источника заболевания у малышей.
Большинство ученых сходятся во мнении, что причиной болезни становятся различные вирусы. К наиболее вероятным относят: вирусы герпеса, ретро- и парвовирусы, адено- и цитомегаловирусы и другие причины.
Ряд исследований подчеркивает, что к развитию болезни Кавасаки могут приводить и различные бактериальные инфекции. Ученые обнаружили, что после стрептококковой, стафилококковой и менингококковой инфекции малыши заболевают данной болезнью в несколько раз чаще.
В ряде стран отмечались случаи появления болезни Кавасаки после укуса различных клещей.
Боррелии или риккетсии, которые поступают в кровь во время клещевых инфекций, способствуют развитию воспалительных процессов в кровеносных сосудах. Эти паразиты могут вызывать у малышей развитие аутоиммунных реакций, которые приводят к развитию геморрагического васкулита.
Диагностика
Так как при болезни Кавасаки могут возникать опасные для жизни осложнения, то врачи пришли к выводу о том, чтобы диагностика была наиболее простой и быстрой.
Выходом из ситуации послужила Американская классификация, позволяющая заподозрить заболевание на раннем этапе. Для этого совсем не нужны специальные тесты и анализы.

Лабораторные и инструментальные методы диагностики носят в этом случае вспомогательный характер. В основном они нужны для того, что вовремя обнаружить опасные осложнения.
Для того чтобы подтвердить диагноз болезни Кавасаки и выявить осложнения, доктора назначают:
Общий анализ крови.
Многократное увеличение СОЭ свидетельствует о наличии аутоиммуного воспаления. Изменения в лейкоцитарной формуле могут показать присутствие вирусной или бактериальной инфекции в организме.
-
Биохимическое исследование.
Превышение С-реактивного белка свидетельствует о развитии системного иммунного воспаления. Во всем остром периоде болезни данный показатель значительно превышает норму. Также повышается уровень альфа1 — антитрипсина. -
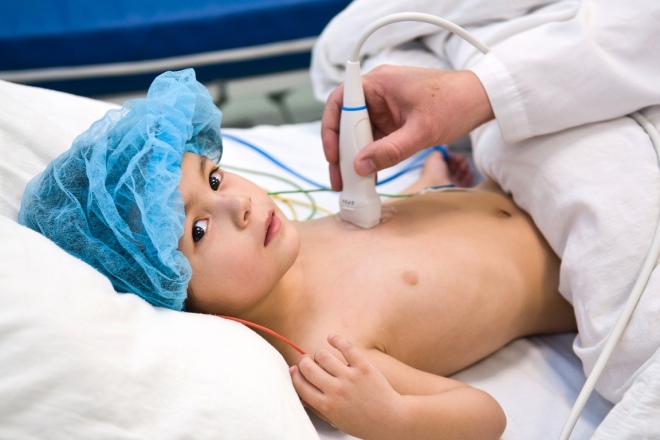
Эхокардиография сердца.
Проводится несколько раз: в момент первого установления диагноза, спустя 14 дней с начала болезни и по прошествии двух месяцев. Такая последовательность позволяет докторам не пропустить начало развития осложнений заболевания.
-
ЭКГ.
Выявляет скрытые нарушения сердечного ритма. При болезни Кавасаки могут развиваться различные аритмии или тахикардия. Обнаружить эти изменения очень легко, используя ЭКГ. Детям, которые перенесли данное заболевание, исследование сердца проводится регулярно. -
Рентгенография органов грудной клетки.
Дает описание анатомического строения сердца и крупных сосудов. Позволяет выявить аневризмы, возникшие в крупных кровеносных сосудах. Данный метод также применяется для выявления скрытых и отдаленных последствий болезни.