Коронавирус и беременность
Содержание:
- Коронавирус и беременность 1, 2, 3 триместр: влияет ли заболевание на маму и плод
- Беременность во время коронавируса: как происходит ведение, постановка на учет
- Естественная беременность
- Последствия аборта таблетками
- Предупреждения
- Что брать в роддом? Нужна ли маска?
- Симптомы коронавируса у беременной женщины
- Способы избавления от нежелательной беременности
- Как сделать выкидыш в домашних условиях?
- Беременность при помощи экстракорпорального оплодотворения
- Виды таблеток для прерывания беременности
- Какие таблетки можно принять для медикаментозного аборта, и как проходит этот процесс?
- Как будут выписывать из роддома ребенка, если у мамы COVID-19?
- Как вызвать выкидыш натуральными средствами
- Признаки и симптомы коронавируса при беременности
- Опасные последствия аборта в домашних условиях
- Как рожают женщины с COVID-19?
- «Если говорить про преждевременные роды, коронавирус для таких детей будет губителен»
- Беременность и коронавирус в России: что делать будущей маме, куда обращаться
- Коронавирус и беременность: позиция ВОЗ и протоколы
- «Эпидемия коронавируса — это не причина делать аборт»
- Что делать беременной при коронавирусе
Коронавирус и беременность 1, 2, 3 триместр: влияет ли заболевание на маму и плод
Коронавирус при беременности может быть опасен в любом триместре, но пока что можно ориентироваться только на опыт ведения женщин с уже известными вирусными инфекциями:
- в первом триместре возможно нарушения формирование органов и систем у плода;
- во втором и третьем триместре повышается нагрузка на почки и сердечно-сосудистую систему;
- при тяжелом течении возникает риск осложнений беременности, обширная пневмония становится причиной дыхательной недостаточности, бывает необходимо экстренное прерывание вынашивания для спасения жизни.
Известно также, что большинство женщин, как и всех остальных пациентов, переносят инфекцию COVID-19 в легкой форме. Высокий риск тяжелого течения отмечен при:
- бронхиальной астме;
- артериальной гипертонии;
- пороках сердца;
- сахарном и гестационном диабете;
- очагах хронического воспаления (например, бронхит, ревмокардит);
- иммунодефиците;
- опухолевом процессе;
- заболеваниях почек (пиелонефрит, гломерулонефрит);
- патологии печени;
- ожирении;
- антифосфолипидном синдроме (образование антител к оболочкам клеток, часто приводит к прерыванию беременности);
- повышенное или низкое свертывание крови.
Увеличивается ли риск выкидыша
Есть сообщения об осложнениях у беременной с коронавирусом COVID-19, у 2% женщин были выкидыши, а преждевременные роды развивались гораздо чаще – в 39% случаев
Пока что нет убедительных данных, что провоцирующим фактором было только лишь заражение новой инфекцией, тем не менее к беременным с подтвержденным диагнозом должно быть повышенное внимание
При появлении боли внизу живота, кровянистых выделений требуется немедленный вызов скорой медицинской помощи и госпитализация.
Передается ли вирус плоду
Не зафиксирован прямой путь передачи вируса от больной матери плоду через плаценту. Этому успешно препятствует (насколько известно) плацентарный барьер. Доказательством этому является отсутствие коронавирусов в пуповинной крови и околоплодной (амниотической) жидкости.
У подавляющего большинства женщин дети полностью здоровы, но в 10% случаев было отмечена задержка роста плода. Случаи заражения обнаруживали только после родов, когда роженица с COVID-19 контактировала с новорожденным.
Беременность во время коронавируса: как происходит ведение, постановка на учет
Постановка на учет по беременности и ведение женщины в период распространения коронавируса происходит гинекологом по месту жительства, то есть точно так же, как и вне эпидемии, но есть и особенности:
- вначале нужно по телефону записаться на первичный осмотр;
- прийти в консультацию в маске и стараться не контактировать с женщинами в период ожидания приема, сохранять дистанцию от 1,5 метров;
- если есть необходимость посещения туалета в поликлинике, то касаться к кранам, ручкам двери нужно через салфетку или надеть одноразовые перчатки, потом обязательно вымыть руки и обработать антисептиком.
Ведение беременности при коронавирусе должно проходить с минимальным посещением женской консультации, все необходимые обследования проводят, но их время нужно каждый раз согласовывать отдельно. Большинство врачей ограничивают прием только необходимостью планового УЗИ по сроку и введением антирезусного иммуноглобулина при риске резусного конфликта.
Для того, чтобы следить за своим состоянием здоровья, женщина ежедневно должна измерять артериальное давление, пульс, частоту дыхания, температуру, а на поздних сроках еще и считать шевеления плода. Все данные о самочувствии заносят в дневник, потом при телефонном общении с гинекологом легче будет сообщить о появившихся изменениях состояния. Анализы лучше проходить рядом с местом проживания, а их результаты отправляют в виде фотографий или передают с родственниками.
Смотрите на видео о том, как работают женские консультации во время коронавируса:
Больничный лист
Больничный лист беременной выдается при необходимости режима самоизоляции, тогда для его открытия нужен вызов участкового врача на дом. При обращении в регистратуру поликлиники сообщают либо о симптомах (температура от 37,5, кашель, сильная слабость) либо об известном контакте с зараженным COVID-19.
Так как беременность и работа при коронавирусе представляют высокий риск для здоровья женщины, то планируется выдача листов временной нетрудоспособности на весь период карантинных ограничений.
Роды
Если у беременной подтвержден COVID-19 или подозревается коронавирус, но нет пневмонии и ее осложнений, то роды протекают в обычном порядке. Госпитализация проводится в специально оборудованные стационары, в них не допускают родственников, а санитарный режим соответствует закрытым инфекционным отделениям. Возможно проведение (по показаниям) обезболивания (спинальное или эпидуральное, то есть укол делают в поясничной зоне позвоночника).
Единственной особенностью может стать как можно более раннее пережатие пуповины и быстрое удаление следов крови с кожи ребенка
Кожного контакта в первые часы при наличии симптомов вирусной инфекции избегают, а при бессимптомном течении может быть непродолжительное выкладывание ребенка на грудь матери с соблюдением всех мер предосторожности. Отсутствие такого контактирования может неблагоприятно сказываться потом на лактации, психологическом состоянии роженицы и ребенка
На фото новорожденный во время пандемии
При угрозе дыхательной недостаточности, заражения крови или ухудшении работы почек, печени, резком повышении артериального давления показано кесарево сечение. Операция нужна и при признаках нарушений сердечной деятельности у плода.
Естественная беременность
Прежде чем планировать пополнение в семействе, оба родителя должны тщательно подготовиться к этому событию. Особенно внимательно к своему здоровью должна отнестись будущая мама, так как 95% всех беременных забот ляжет именно на нее и ее организм.
Для начала ей необходимо посетить участкового врача и пройти полное обследование на наличие скрытых и хронических патологий.
Планирование беременности при коронавирусе следует отложить до лучших времен женщинам с наличием в анамнезе:
- Бронхиальной астмы;
- ХОБЛ;
- Хроническим бронхитом;
- Болезнями почек и мочевого пузыря;
- Диабетом;
- Заболеваниями сердца и сосудов.
Если имея хотя бы одно из этих заболеваний, беременная женщина заболеет коронавирусом, то благополучно выносить и родить малыша ей вряд ли удастся.
Придерживаемся правил
Если будущая мамочка здорова, то она может продолжать планировать беременность и готовиться к зачатию. Но она не должна забывать о правилах, которых следует придерживаться, чтобы не заразиться коронавирусной пневмонией:
- Необходимо ограничиться в посещении многолюдных мест;
- Следует носить защитную маску в местах массового скопления людей;
- В магазинах и общественном транспорте нужно носить одноразовые перчатки;
- После прихода с улицы домой необходимо мыть руки с мылом и обрабатывать их антисептиком.
Соблюдая эти простые, но важные профилактические правила удастся свести заражение коронавирусной пневмонией к минимуму, а значит, и избежать угроз, которые могут помешать успешному зачатию.
Планирование беременности при коронавирусе должно включать в себя и обязательное посещение гинеколога со сдачей анализов и необходимыми обследованиями. Следует учитывать, что чем лучше женщина подготовится к зарождению в ней новой жизни, тем проще будет протекать беременность. Это касается и обследований, проводимых в первом триместре беременности.
Пандемия коронавируса не является поводом для пропуска УЗИ и скрининга. Если говорить о прохождении теста на коронавирус перед началом планирования беременности, то в нем нет необходимости, ведь большинство тестов дают ложноположительные или ложноотрицательные результаты.
Кроме того, следует учесть, что в большинстве случаев вирусное заболевание протекает без каких-либо симптомов. То есть наличие вируса в организме будущей мамы не может повлиять на планирование беременности.

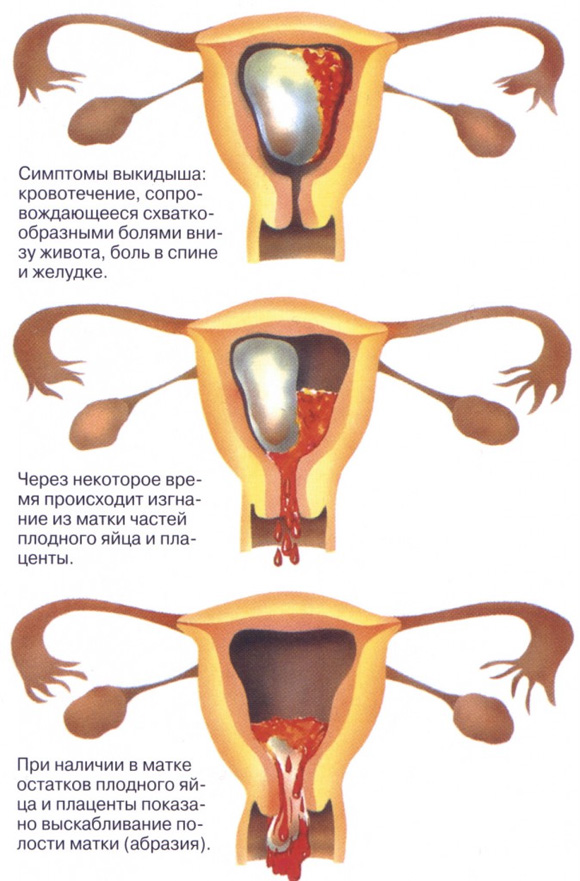
Последствия аборта таблетками

К последствиям медикаментозного аборта можно отнести:
- нерегулярные, болезненные месячные;
- маточное кровотечение;
- проблемы в работе щитовидной железы;
- гормональные сбои;
- ожирение;
- бесплодие;
- доброкачественные и злокачественные опухоли.
Разумеется, что не у каждой женщины такие последствия возникают в результате проведения медикаментозного аборта. Некоторые последствия, например, болезненные и нерегулярные месячные, распространенные, а другие – нет.
И напоследок, не стоит применять медикаментозный аборт с таблетками, узнав о них из отзывов в сети интернета, то, что подошло одному, может совсем не подойти другому человеку, и реакция организма часто бывает непредсказуема.
На видео о медикаментозном аборте из уст врача:
https://youtube.com/watch?v=abqj-g3NHM4
Предупреждения
Что брать в роддом? Нужна ли маска?
По поводу того, нужно ли в период эпидемии брать с собой в роддом антисептики и маски, мнения специалистов расходятся. Светлана Жуковская считает, что при необходимости маски выдадут женщине в роддоме, в частности, для проведения специальных процедур:
— Нужно обязательно носить маски роженицам с вероятным или подтвержденным COVID-19 тогда, когда им проводят оксигенотерапию с использованием носовых катетеров. Это необходимо для защиты медицинского персонала.
Главный внештатный акушер-гинеколог по амбулаторной помощи комитета по здравоохранению Мингорисполкома Оксана Коротких советует мамам на всякий случай взять в роддом маски:
— Особенно, если мама больна ОРВИ, и она потом планирует кормить ребенка грудью. По правилам, ребенка обычно изолируют от матери с COVID-19. Если же мать не хочет, чтобы ребенка забирали, она может написать расписку, чтобы лежать в палате вместе с ребенком и кормить его грудью. И это, конечно, стоит делать в маске. Причем это должны быть одноразовые маски, чтобы ими можно было воспользоваться и выбросить их, а не стирать и сушить где-то на батарее в палате.
Симптомы коронавируса у беременной женщины
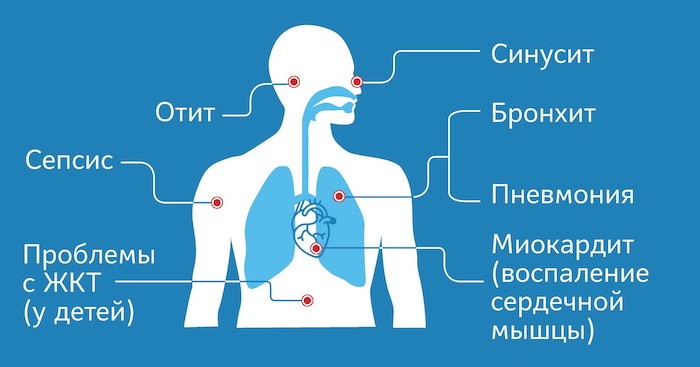
Признаки инфицирования COVID-19 не зависят от возраста пациента, его состояния. В связи с этим симптомы коронавируса у беременных наблюдаются те же, что и у женщин не в положении. В большинстве случаев заболевание протекает как легкая ОРВИ. Повышение температуры, головная боль, кашель фиксируются чаще остальных симптомов. Непосредственно по ним и ряду дополнительных признаков можно предположить, что беременная инфицирована COVID-19. Однако одна лишь симптоматика не является достаточной для постановки диагноза.
Первые признаки коронавируса при беременности
С момента попадания в верхние дыхательные пути вируса до появления первых признаков заболевания проходит 2-14 дней. Этот период называют инкубационным. В большинстве случаев он длится 5-7 дней. Непосредственно в это время и появляются первые симптомы коронавируса у беременных. Будущие мамы отмечают внезапный подъем температуры, ухудшение общего самочувствия.
Наряду с данными признаками, появляются и другие симптомы коронавируса при беременности:
- сухой, мучительный кашель (в редких случаях с небольшим количеством мокроты);
- прогрессирующая одышка (у 55% больных), которая прогрессирует к 7-8 дню;
- повышенная утомляемость, усталость;
- тахикардия;
- болезненные ощущения в мышцах.
В случае прогрессирования заболевания женщины могут жаловаться на болезненные ощущения в груди, чувство сдавленности. На фоне этого нередко отмечается появление диспепсии с тошнотой и рвотой (3-5% больных). Коронавирус у беременных быстро прогрессирует, и из-за сильного поражения легочной ткани пациентки испытывает кислородную недостаточность, которая приводит к нарушению работы других внутренних органов.
Течение коронавируса у беременных
Стоит отметить, что в связи с физиологическим снижением иммунитета при беременности вероятность заразиться COVID-19, как и другими заболеваниями, возрастает. При этом сама клиническая картина у будущих мам с коронавирусом не отличается от той, что фиксируется у небеременных пациенток. Зная, как проявляется коронавирус у беременных, женщина в положении может вовремя заподозрить у себя болезнь и обратиться к врачу
Необходимо учитывать, что сам факт наличия инфекции является угрозой для здоровья самой будущей мамы и ее ребенка, поэтому важно своевременно ее диагностировать
Способы избавления от нежелательной беременности
За все время существования человечества накопилось много способов самостоятельно прервать беременность. Некоторые из них поражают своим невежеством и даже жестокостью. Часто женщины умирали.
Медикаментозный способ
Когда встает вопрос о прерывании во внимание принимают предполагаемую дату зачатия. На первой неделе беременность никак не ощущается, даже анализ на ХГЧ покажет лишь незначительные изменения
Часто у пары случается незащищенный секс. Боясь возможности забеременеть, женщина ищет всевозможные способы избежать этого. Даже в этом случае надо проконсультироваться у врача, чтобы подобрать рациональный метод решения проблемы. Скорее всего, он предложит один из способов экстренной контрацепции:
- Метод Юзпе. Это 2 приема оральных контрацептивов по 2-4 таблетки, перерыв между ними – 12 часов.
- Мифепристон. Это препарат, блокирующий гормон прогестерон и выводящий плодное яйцо. Принимается однократно.
- Левоноргестрел (Постинор, Левонель, Эскапел). Это антигормон, подавляющий овуляцию и препятствующий имплантации яйцеклетки, которая уже оплодотворена.
Их нужно принимать в течение 72 часов после того, как произошел незащищенный половой акт. Позже смысла нет. Методы экстренной контрацепции могут давать побочные действия в виде головной боли, рвоты, диареи, кровотечения, воспаления матки, аллергии и др.
Прерывание таблетками на ранних сроках возможно до 6 недель, в редких случаях – до 8. Это называется медикаментозным абортом, она считается менее травмирующей. Нужно выпить 3 таблетки препарата Мифепристон. После приема может болеть живот и появляются кровянистые выделения. Через 2-3 дня необходимо принять препараты простагландины (Мизопростол). После этого происходит выкидыш. Данные медикаменты достаточно сильные, неизвестно как организм может отреагировать на них, поэтому лучше их принимать под наблюдением врачей.
После всего обязательно следует пройти осмотр у гинеколога и УЗИ.
Прерывание беременности народными средствами
В старину, если у женщины не было денег на абортмахера или эскулапа, ей приходилось пользовать народными способами. Удивительно, но и в наше время некоторые прибегают к этим поистине варварским методам.
Заметим, что ни один из описанных ниже способов не является безопасным и 100% эффективным. На себе их испытывать не стоит, информация дана только для ознакомления. Скорее они приведены как пример человеческой глупости. К ним относятся:
- Горячая ванна и горчица . Это самый опасный метод, который провоцирует маточное кровотечение. Оно может быть настолько сильным, что даже скорая не сможет приехать вовремя, чтобы спасти женщину.
- Йод и молоко . Это самый настоящий яд, который обжигает слизистые органов пищеварения и вызывает некроз тканей. Он вызывает сильнейший гормональный сбой, в результате чего в большинстве случаев случается замершая беременность.
- Горечавка трехцветковая . Отвар готовят из ее корней и пьют до тех пор, пока не случится выкидыш.
- Отвар пижмы . Отвар готовится из цветков, избавляет от беременности на любом сроке. Но последствия могут быть очень страшными: гипертония, судороги, печеночная недостаточность, общее отравление организма и др.
Вызывая выкидыш такими способами помните, что ответственность за свое здоровье и жизнь ложится исключительно на вас.
Как сделать выкидыш в домашних условиях?
Беременность при помощи экстракорпорального оплодотворения
С началом пандемии коронавируса в мире, Европейское сообщество репродукции, порекомендовало всем клиникам, занимающимся ЭКО на время приостановить все процедуры. На данный момент это запрет уже сняли.
Каждая пара, обратившаяся в центр репродуктологии за ЭКО, имеет свои индивидуальные особенности, поэтому и подход специалистов в этом случае будет особенным. Следует учесть, что принятие решения о возможности проведения ЭКО будет зависеть от:
- Возраста женщины;
- Состояние органов репродуктивной системы;
- Наличия у будущей мамы хронических заболеваний, которые могут усугубиться в случае заболевания коронавирусом.
Несмотря на отмену запретов на экстракорпоральное оплодотворение, гинекологи советуют отказаться от процедуры до конца пандемии либо до появления вакцины, которую начали создавать и тестировать только сейчас.
В данный момент можно простимулировать овуляцию, осуществить забор яйцеклеток, оплодотворить их в лаборатории и уже готовых, жизнеспособных эмбрионов заморозить для дальнейшего использования. Однако переносить их в матку женщине все же лучше после того, как нормализуется эпидемиологическая обстановка.
Также необходимо отметить, что сама стимуляция яичников для забора яйцеклеток, которая проводится во время ЭКО, тоже ослабляет иммунную систему женщины, так же как и беременность. В этот период защитные силы организма ослабевают, и он становится восприимчивым к вирусам, среди которых числится и COVID-19.
Виды таблеток для прерывания беременности
Какие таблетки можно принять для медикаментозного аборта, и как проходит этот процесс?
Как будут выписывать из роддома ребенка, если у мамы COVID-19?
Оксана Коротких рассказала, что если у мамы будет подтвержден коронавирус, то после рождения ребенку проведут два теста на первые и вторые сутки после родов. Если у него два теста на COVID-19 отрицательные, то на третьи сутки ребенка могут выписать к здоровым родственникам, которые находятся дома. Если первый или второй тест показывает, что у ребенка коронавирус, мама останется лечиться в больнице вместе с малышом.
— На данный момент в Минске уже родили детей 6 женщин с COVID-19, около 25 беременных женщин находятся под наблюдением.
Если и у мамы, и у ребенка тесты на COVID-19 отрицательные, при хорошем самочувствии их выпишут из роддома на 3 сутки в случае родов через естественные родовые пути, на 5 — в случае кесарева сечения. Как подчеркивает эксперт, сейчас в роддомах стараются проводить раннюю выписку, чтобы мамы с детьми не лежали долго в стационаре. Можно выписаться и раньше под расписку, но многие женщины после родов обычно к этому сами не готовы, говорит медик.
Как вызвать выкидыш натуральными средствами
Признаки и симптомы коронавируса при беременности

При типичном течении коронавируса COVID-19 у беременной появляются признаки респираторной (дыхательной) вирусной инфекции:
- повышенная температура;
- сухой кашель;
- болезненность при глотании и першение в горле;
- слабость, недомогание;
- мышечная и суставная, головная боль;
- потеря способность ощущать запахи и вкус пищи;
- заложенность носа.
Бывают и желудочно-кишечные симптомы, на которые женщина может не обратить особого внимания, так как они типичны для периода беременности – тошнота, позыва на рвоту, вздутие живота, метеоризм, понос, ухудшение аппетита. Состояние ухудшается в случае осложнения инфекции – при развитии коронавирусной пневмонии. Для нее характерна лихорадка, озноб, затрудненное, частое дыхание, ощущение сдавления в груди, усиление кашля.
Опасные последствия аборта в домашних условиях
Как рожают женщины с COVID-19?
Выбор метода определяется по тем же протоколам, что и ранее, говорят медики. COVID-19 сам по себе не является показанием для кесарева сечения (КС).
Если женщина чувствует себя хорошо и есть возможность непрерывного мониторинга за состоянием плода, предпочтительными являются естественные роды. Единственная особенность — женщинам, болеющим COVID-19, нужно проводить каждый час КТГ с дополнительным измерением насыщения крови кислородом.
Как и в обычных случаях, инфицированным роженицам разрешено стимулировать роды окситоцином и проводить амниотомию («вскрытие плодного пузыря») для оценки состояния плода и корректировки слабости родовой деятельности. Если у роженицы проявляются респираторные симптомы, дыхательная недостаточность, усталость или же у плода начинается гипоксия, то врачи могут использовать вакуум-экстракцию плода для ускорения родоразрешения.
Экстренное КС выполняется, если роженица находится в тяжелом состоянии или имеет дыхательную недостаточность.
«Если говорить про преждевременные роды, коронавирус для таких детей будет губителен»
— Если вдруг так случилось, что беременная женщина заболела коронавирусом, какими должны быть ее действия?
— В первую очередь — обратиться к врачу. Акушер-гинеколог совместно с инфекционистом должны выработать дальнейшую тактику для такой пациентки. Все зависит от симптомов, с которыми столкнулась женщина, насколько тяжело у нее протекает инфекция. Известно же, что в более молодом возрасте инфекция протекает легче. В более старшем возрасте при наличии каких-то сопутствующих заболеваний коронавирус, собственно, ухудшает ситуацию.
Какие это заболевания. Это, прежде всего, метаболические нарушения. Это пациенты с лишним весом, пациенты, страдающие хроническими бронхо-легочными заболеваниями, сердечно-сосудистыми заболеваниями. Конечно, у таких людей могут быть проблемы. То есть проблемы не с течением коронавирусной пневмонии, а с тем, что коронавирус может обострить все эти заболевания.
— Если у женщины с коронавирусом рождается здоровый ребенок, что происходит дальше?
— Ребенка и мать разлучают, пока женщина не выздоровеет. В этом случае ребенка придется перевести на искусственное вскармливание.
— Как может протекать коронавирус у новорожденных?
— Вопрос непростой. Тут нужно смотреть на многие факторы. Доношенный или недоношенный ребенок, как родился ребенок: кесарево сечение или через естественные родовые пути. Как протекала сама беременность. Если ребенок испытывал постоянную гипоксию (пониженное содержание кислорода в организме или отдельных органах и тканях) из-за фетоплацентарной недостаточности, наверно, он будет менее жизнеспособен.
Если говорить про преждевременные роды, то, скорее всего, коронавирус для таких детей будет губителен. Потому что при преждевременных родах нужны особые условия, нужно вводить специальное вещество, чтобы легкие адаптировались.
Беременность и коронавирус в России: что делать будущей маме, куда обращаться
При беременности и подозрении на заражение коронавирусом COVID-19 в России нужно вызвать врача на дом. Для этого следует обратиться в поликлинику по месту жительства, если известно о контакте с больным, то обязательно надо об этом сообщить в регистратуру. При отсутствии подозрения на пневмонию лечение будет проходить дома.
Во всех сомнительных случаях женщине потребуется диагностика инфекции (тест ПЦР и томография), по результатам будет определено, нужна ли госпитализация. Терапия в стационаре обязательна при одышке, температуре выше 37,8 градусов и наличии хотя бы одного из симптомов: сухой кашель, насморк, боль в горле, хрипы в легких, а также изменения в легких по типу атипичной вирусной пневмонии.
Если заразилась, придется ли делать прерывание
При заражении коронавирусом COVID-19 в период 1 триместра беременности прерывание не проводится, если течение инфекции легкое или под влиянием лечения состояние быстро улучшается. Рекомендации о проведении медикаментозного аборта дают женщинам с тяжелым течением и отсутствием эффекта от проводимой терапии.
В таком случае врачи объясняют риск аномалий развития плода из-за высокой температуры тела, ухудшения функций плаценты, а также неблагоприятного влияния на плод подавляющего большинства противовирусных препаратов.
Если беременная отказывается от прерывания, то потребуется выявление хромосомных болезней у плода, несовместимых с жизнью. Для этого до 14 недель берут образцы тканей ворсинок эмбриона или до 16 недель околоплодные воды. Все эти манипуляции могут быть проведены только с согласия будущей матери.
Диагностика: КТ, тест и другие способы
Компьютерная томография считается наиболее точным методом для быстрого выявления осложнений коронавирусной инфекции, ее проведение в правильном режиме не создает угрозу для развития плода.
Для снижения риска для ребенка на живот помещают специальный фартук, не пропускающий рентгеновское излучение. При отказе женщины могут быть использованы менее точные, но более безопасные методы диагностики – магнитно-резонансная томография, УЗИ грудной клетки.
В план обследования при подозрении на коронавирус обязательно входят:
- ЭХО-КГ (ультразвуковое сканирование сердца), ЭКГ;
- мазки на коронавирус из носа, рта;
- пульсоксиметрия (уровень кислорода в крови);
- анализ крови общий, биохимия, на свертывание, С-реактивный белок, ферритин.
Постоянное наблюдение требуется и за работой сердца плода – кардиотокография, определение частоты сердечных сокращений прослушиванием. После родов на исследование берется материнская и пуповинная кровь, грудное молоко, а гистология (анализ клеточного состава) проводится в образцах плаценты и оболочек плода.
Лечение
В легких случаях особого лечения не требуется, женщине рекомендуется:
- обильное теплое питье;
- полупостельный режим;
- Парацетамол при высокой температуре тела;
- закапывание интерферона (Гриппферон, Генферон) в нос.
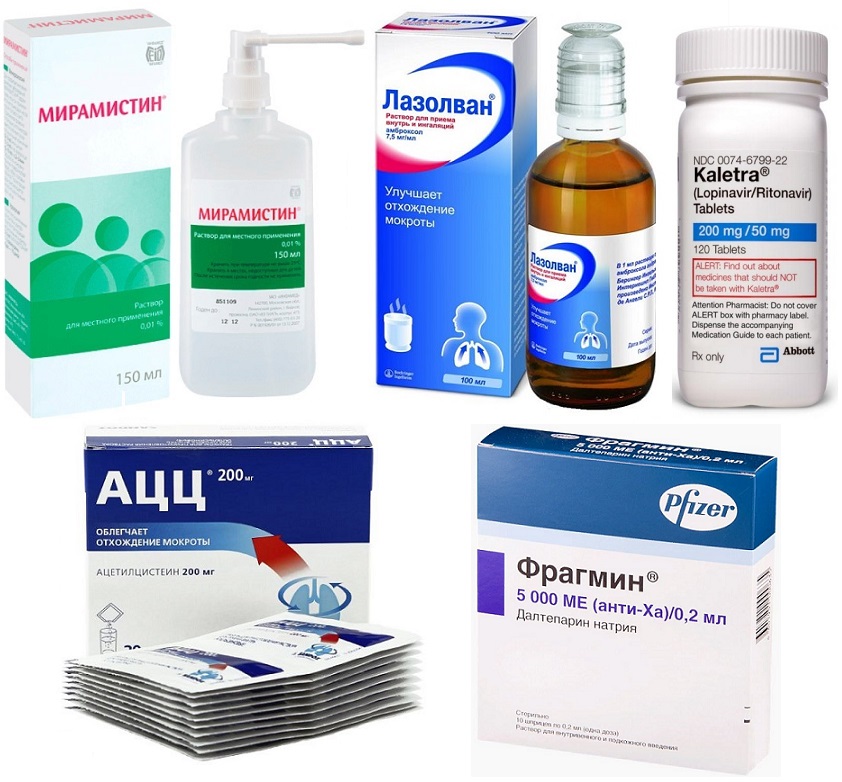
Носовые ходы нужно увлажнять при помощи распыления изотонического раствора, а при сильной заложенности носа используют более концентрированный солевой раствор. При боли в горле проводят полоскания с Фурацилином, Мирамистином, содой. Со второго триместра назначают ингаляции с АЦЦ, Лазолваном, при спазме бронхов добавляют в план лечения Сальбутамол. Все препараты обязательно применяют только по рекомендации врача.
При состоянии средней тяжести рассматривается назначение Калетра и гепарина (Фрагмин), если есть признаки присоединения бактериальной инфекции, то применяют антибиотики. Их могут назначать с 2-3 дня после госпитализации, так как у большинства обнаруживается вирусно-бактериальная пневмония.
Если к пневмонии присоединяется дыхательная недостаточность, то это означает тяжелое течение инфекции. Беременной могут быть назначены для спасения жизни токсичные препараты (например, Плаквенил или Актемра). Их ведение крайне опасно для ребенка, поэтому после выздоровления беременность прерывают.
При снижении уровня кислорода в крови необходима его подача через маску или носовой катетер. Если это не дает нужного эффекта, то беременной ставят трубку в трахею и подключают к аппарату искусственной вентиляции легких.
Коронавирус и беременность: позиция ВОЗ и протоколы
Информация по проведенным исследованиям и оценка статистики заболеваемости обновляется ежедневно. Всемирная организация здравоохранения практически с первых дней наступления пандемии выпустила свои рекомендации для беременных женщин в условиях жизни с новой коронавирусной инфекцией.
Основные рекомендации:
- соблюдение самоизоляции, ограничение контактов с людьми и посещения многолюдных мест;
- при необходимости посещения мест скопления людей использовать средства индивидуальной защиты – маски (респираторы) и перчатки;
- коронавирусная инфекция не должна препятствовать проведению всех необходимых обследований для беременных женщин;
- исследование на наличие инфекции должно проводиться всем женщинам, поступающим в акушерско-гинекологические стационары, с целью предотвращения распространения инфекции.
В каждом регионе также разработаны свои собственные рекомендации по ведению и родоразрешению беременных. В них четко прописаны стационары, куда должны помещаться женщины с подозрением на ковид. Также официально установлены планы обследования и лечения женщин с проявлениями респираторных заболеваний.
«Эпидемия коронавируса — это не причина делать аборт»
— Стоит ли откладывать заведение ребенка, пока не закончится вспышка?
— Да, стоит, это правильно. Тут надо рассматривать не только проблему с коронавирусом, но и многие психологические моменты. Люди сейчас реально находятся в состоянии стресса. Они не знают, что делать. Мы не знаем до конца, что будет дальше.
Сто процентов, что коронавирус не просто ударит, а ударил уже по финансовым возможностям людей — у кого-то кредит, у кого-то ипотека… Поэтому насколько сейчас уместно рожать детей — это вопрос.
Конечно, если зачатие произошло… Эпидемия коронавируса — это не причина делать аборт. Конечно, нужно максимально бережно к этой женщине относиться. Но если можно перенести историю с беременностью, если здоровье позволяет, если возраст позволяет, то лучше перенести.
— Хорошо, а как быть уже беременным женщинам в условиях всеобщей самоизоляции? Ведь нужно регулярно показываться врачу, делать узи…
— Это хороший вопрос. Вообще, сейчас складывается ситуация, когда нам, наверно, поможет телемедицина. Стоит понимать, что беременная женщина — это не больная женщина. Это физиологическое состояние.
Другой момент, что у многих женщин бывает тревожность. Что-то где-то кольнуло, они тут же бегут к врачу. И здесь нужно просто за собой наблюдать, прислушиваться к организму. А просто так ехать к врачу на плановый осмотр я бы не рекомендовал сейчас.
Да, если у вас скрининг, если какие-то важные анализы, если вы отекаете — это весомая причина съездить к врачу. Но если можно сейчас избежать похода в поликлинику, лучше остаться дома.
— А что вы думаете об анализах на коронавирус, которые сейчас стали делать в коммерческих клиниках?
— Я считаю, что это порочная практика. В этих лабораториях огромное скопление людей. Скорее всего, туда придут люди, которые действительно заражены коронавирусом. И беременным женщинам я бы не рекомендовал ходить по лабораториям и сдавать эти тесты. Если есть реальные симптомы заболевания, можно вызвать специалиста на дом, чтобы взять тест, если есть такая возможность. А ходить самой — не стоит.
Что делать беременной при коронавирусе
Основные рекомендации беременным во время пандемии SARS-CoV-2 соотносимы с общими советами.
- Оставаться дома.
- Мыть регулярно руки и воздерживаться от прикосновений к слизистым глаз, носа и рта.
- Все вещи, заносимые членами семьи с улицы: продукты из магазина, инструменты и прочее обрабатывать антисептиком, либо же протирать влажной тканью, смоченной в мыльном растворе.
- Свежий воздух необходим, но гулять можно только во дворе собственного дома. В квартире обогащаться кислородом лучше или через окно, или на балконе.
- Нельзя снижать физическую активность – мышцы нужны для дальнейшего нормального развития плода, родов и ухода за ребенком. Поэтому беременным рекомендуют скачать шагомер на телефон или купить отдельное устройство и стараться проходить не менее 10 тысяч шагов ежедневно.
- Заниматься легкими домашними делами: приготовление еды, несложная уборка.
- Меньше волноваться и окружать себя приятными положительными эмоциями: добрые фильмы, интересные книги, рукоделие, разговоры по телефону или в Скайпе с друзьями, родственниками.
Если женщина ощущает боль в горле, имеет одышку и высокую температуру – ей следует обратиться к лечащему врачу. Первый контакт – по телефону, а далее беременная должна в точности следовать рекомендациям специалиста. Если заболевание протекает в легкой форме, то в первом триместре пациентке просто порекомендуют провести 14 дней дома на самоизоляции, при этом постоянно поддерживать контакт с медучреждением и информировать о малейших изменениях состояния. На таком малом сроке очную консультацию с гинекологом можно отсрочить до получения негативных тестов на коронавирус.
Второй триместр беременности каждая женщина проходит индивидуально: некоторые подвержены жесточайшему токсикозу, в то время как остальные просто немного добавляют в весе. Соответственно, протокол лечения COVID-19 у беременных во втором триместре предусматривает индивидуальный подход: это может быть как самоизоляция и щадящее симптоматическое лечение, так и госпитализация с полным спектром медицинских услуг.
Беременность на 7,8,9 месяце (3 триместр) будет протекать более безопасно под надзором врачей. Перед тем, как поступить в больницу, женщина получит четкие инструкции относительно ее действий. Персонал должен в достаточной мере подготовиться к приему беременной женщины, инфицированной вирусом COVID-19. Пациентке предложат прийти в четко назначенное время, оставаться в определенной месте, пока медперсонал в защитных костюмах ее заберет. Все сопровождающие, конечно, обязаны пройти тест на выявление инфекции и изолироваться на 14 дней либо отправиться на госпитализацию при необходимости.